Liječenje dijabetes melitusa
Posljednji pregledao: 23.04.2024

Svi iLive sadržaji medicinski se pregledavaju ili provjeravaju kako bi se osigurala što je moguće točnija činjenica.
Imamo stroge smjernice za pronalaženje izvora i samo povezujemo s uglednim medijskim stranicama, akademskim istraživačkim institucijama i, kad god je to moguće, medicinski pregledanim studijama. Imajte na umu da su brojevi u zagradama ([1], [2], itd.) Poveznice koje se mogu kliknuti na ove studije.
Ako smatrate da je bilo koji od naših sadržaja netočan, zastario ili na neki drugi način upitan, odaberite ga i pritisnite Ctrl + Enter.
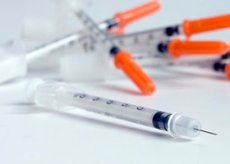
Terapija inzulinom ima za cilj maksimalnu kompenzaciju dijabetesa i prevenciju progresije komplikacija. Liječenje inzulinom može imati i trajni životni karakter za pacijente s dijabetesom tipa 1, a privremeno, uzrokovane različitim situacijama za pacijente s dijabetesom tipa 2.
Indikacije za terapiju inzulinom
- Dijabetes tipa 1.
- Ketoacidoza, dijabetička, hiperosmolarna, hiperlacidemična koma.
- Trudnoća i porođaj s dijabetesom.
- Značajna dekompenzacija dijabetes melitusa tipa II uzrokovana različitim čimbenicima (stresne situacije, infekcije, ozljede, kirurške intervencije, pogoršanje somatskih bolesti).
- Nedostatak učinka iz drugih metoda liječenja dijabetes melitusa tipa II.
- Značajan gubitak težine kod šećerne bolesti.
- Dijabetska nefropatija s oštećenom funkcijom funkcije bubrega u dijabetesu tipa II.
Trenutno je veliki izbor inzulinskih pripravaka s različitim djelovanjem na vrijeme (kratko, srednje i dugog trajanja), čistoća (monopikovye, jednokomponentna) i specifičnost vrsta (čovjek, svinja, goveda - govedina).
Farmakološka odbor ruskog Ministarstva zdravstva preporučuje da koristite za liječenje pacijenata sa samo jednokomponentnih pripreme ljudske i svinjski inzulin kao goveđi inzulin uzrokuje alergijske reakcije, otpornost na inzulin, lipodistrofija.
Oslobađanje inzulina u bočice 40 jedinica / ml i 100 U / ml za subkutano davanje jednokratne šprice posebno predviđene koncentracije inzulina koji odgovara 40-100 U / mL.
Osim toga, inzulin se oslobađa u obliku olovnih ulivaka s koncentracijom inzulina od 100 U / ml za šprice. Penfill može sadržavati inzuline različitog trajanja djelovanja i kombinirane (kratko + produženo djelovanje), tzv. Microstards.
Za upotrebu pacijenata izrađuju se različite šprice za ubrizgavanje, čime se jednom ubrizgava jedna do 36 jedinica inzulina. Pero „NovoPen® I, II i III» proizvodi firma "NovoNordisk" (inserata 1,5 i 3ml) "OptiPen® 1, 2, i 4" - "tvrtke Hoechst" (umetnute 3 ml), i „1 Berlinpen 2 „- firma "Berlin-Chemie"(umetci 1,5 ml) "Lilipen" i "B-D pen" - tvrtka "Eli Lilly" i "Becton Dickenson-"(umetci 1,5 ml).
Domaću proizvodnju predstavljaju štrcaljke "Kristall-3", "In-Sulpen" i "Insulpen 2".
Osim tradicionalnog inzulina u liječenju pacijenata koji koriste analog inzulina i - „Humalog” (proizvedeni u „Eli Lilly”) dobivenog permutacije aminokiseline lizina i prolina u molekuli inzulina. To je dovelo do ubrzanja manifestacije hipoglikemijskog djelovanja i značajnog skraćenja (1-1.5 h). Stoga se lijek primjenjuje neposredno prije jela.
Za svakog pacijenta s dijabetesom pojedinačno odabrati jednu ili drugu vrstu inzulina u cilju poboljšanja općeg zdravlja, postizanje minimalne glikozurijski (ne više od 5% vrijednosti šećera u hrani) i vrijede za određenu pacijenta fluktuacije šećera u krvi tijekom dana (ne više od 180 mg% ). JS Skyler i M. L. Reeves vjeruje da je za više pouzdano sprječavanje ili odgoditi manifestacije dijabetičke mikroangiopatije i drugim krajem metaboličkih komplikacija kriterijima dijabetes svoje naknade treba biti stroži. Za bolesnike koji su skloni hipoglikemijskim stanjima, razina glukoze prije jela može biti 120-150 mg / 100 ml.
Kriteriji za naknadu šećerne bolesti
|
Vrijeme studija |
Razina glukoze (mg / 100 ml) |
|
|
Savršeno |
Dopustiv |
|
|
Na prazan želudac prije doručka |
70-90 |
70-110 |
|
Prije jela tijekom dana |
70-105 |
70-130 |
|
1 sat nakon jela |
100-160 |
100-180 |
|
2 sata nakon jela |
80-120 |
80-150 |
Pri odabiru inzulina treba razmotriti težinu bolesti, prethodno upotrijebljenu terapiju i njegovu učinkovitost. U poliklinikim uvjetima, kriteriji za odabir inzulina postaju glikemija, podaci o profilu glukoze ili dnevni glukozuri. U bolnici, postoje velike mogućnosti za ispravno odredište inzulina, jer detaljan pregled se vrši metabolizam ugljikohidrata: glikemije (razine šećera u krvi za određivanje svaka 4 sata tijekom dana: 8-12-16-20-24-4 h) 5- jednokratna profila glyukozurichesky (1 uzorak urina sakupljena od doručka do večere, 2-I - ručka s večeru, 3. - obrok do 22 sata, 4-I - od 22 do 6 sati, 5. - 6 do 9 sati). Inzulin je propisan, ovisno o razini glikemije i prekomjernoj glukozuri.
Sve inzulina ovisno o načinu proizvodnje mogu se podijeliti u dvije glavne skupine: heterologni inzulina iz gušterače goveda i svinje i humanim inzulinom homologna svinjskog pankreasa (semi-sintetski) ili proizveden bakterijskom sinteze.
Trenutno, mono-visoko pročišćeni inzulini (monopijski i monokomponentni) oslobođeni su, bez nečistoća. To su pretežno pripravci svinjskog inzulina s različitim trajanjem djelovanja. Koriste se uglavnom za alergijske reakcije na goveđi inzulin, otpornost na inzulin, lipodistrofiju. Neke su nade stavljene na uporabu u ljudskoj praksi ljudskog polusintetskog i genetski inženjerskog inzulina. Međutim, nisu pronađene očekivane značajne razlike u hipoglikemijskom učinku ili učinak na stvaranje protutijela na inzulin u usporedbi s monokomponentnim svinjskim inzulinom.
Tako je u ovom trenutku uspostavljena industrijska proizvodnja raznih inzulinskog ceha, čija produljena djelovanja ovise o posebnom tretmanu i dodavanju proteina i cinka na njih.
Bolesnici s novodijagnosticiranih dijabetesa i ne otkloni u roku od 2-3 dana od hiperglikemije i glikozurije u ograničenjima pozadini dijeta potrebna terapija inzulinom. Ako pacijent ima odstupanje od idealnog tjelesne težine od ne više od ± 20%, a ne postoje oštri stresne situacije i pojačana infekcija, početna doza inzulina može varirati 0,5-1 U / (kg dnevno) (u odnosu na idealne težine tijelo) nakon čega slijedi korekcija nekoliko dana. Inzulin kratkog djelovanja može se koristiti u obliku 3-4 pojedinačne injekcije ili kombinaciji kratkog inzulina s produženim. JS Skyler i M.L. Reeves [86] preporučiti i remisija faza dodijeliti pacijentima dozu inzulina od 0,4 jedinica / (kg dana) i trudnice (unutar prvih 20 tjedana) - 0,6 U / (kg- d). Doza inzulina u dijabetičara, već prethodno obrađen obično ne bi trebao biti veći, u prosjeku 0,7 U / (kg na dan) na osnovi idealne tjelesne težine.
Prisutnost droge u medicinskoj praksi različitih trajanja djelovanja dovela je do trenda prvog stvaranja „koktel” pružiti hipoglikemijski akciju za jedan dan na jednu injekciju. Međutim, ova metoda nije omogućila dobru naknadu u većini slučajeva, posebno u labilnom tijeku bolesti. Dakle, posljednjih godina je primijeniti različite načine davanja inzulina, pružaju maksimalnu naknadu metabolizam ugljikohidrata sa fluktuacijama glukoze van tijekom dana od 70 do 180 ili 100-200 mg / 100 ml (ovisno o kriterijima). Primjenjiva inzulin režimi u bolesnika s dijabetesom I dijabetesa tipa uglavnom zbog faktora, kao što je prisutnost i ozbiljnost zaostalog endogenog izlučivanja inzulina i uključivanja glukagona i drugih contrainsular hormona u uklanjanju velike oscilacije šećera u krvi (hipoglikemija) i opseg reakcije inzulina za unos hranjivih sastojaka glikogen rezerve u jetri i dr. Većina fiziološki način je moguće ponovno koristiti (prije svakog obroka) injekcije inzulina, što omogućava da se zaustavi postpr andialna hiperglikemija. Međutim, to ne isključuje hiperglikemije (noću), jer je trajanje djelovanja redovite inzulina prije jutra nije dovoljno. Dodatno, potreba za čestim injekcijama inzulina stvara poznatu neugodnost pacijentu. Dakle, ponovljena primjena liječenja inzulinom se najčešće koristi za brzo postizanje naknadu dijabetesa kao privremenu mjeru (kako bi se uklonili ketoacidozu, dekompenzacije na pozadini interkur-najam infekcija, kao priprema za operaciju i tako dalje. D.). Pod normalnim okolnostima, jednostavan injekcije inzulina, u pravilu, u kombinaciji s uvođenjem lijeka u večernjim satima proširene akcije, uzimajući u obzir vrhunac svoje postupke za sprječavanje noćnih hipoglikemija. Stoga, u mnogim slučajevima, "trake" i "duge" droge se primjenjuju nakon druge večere prije spavanja.
Najprikladniji za studente i pacijente koji rade je dvostruki način primjene inzulina. U jutro i navečer se inzulin kratkog djelovanja primjenjuje u kombinaciji s srednjim ili dugotrajnim inzulinom. Ako 3-4 sati u noć tu je i smanjenje glukoze u krvi ispod 100 mg / 100 ml, druga injekcija je odgođena za neki kasniji datum, za smanjenje šećera su u jutarnjim satima, kada je moguće ispitati razinu glukoze u krvi i uzeti nešto hrane. U tom slučaju, pacijent bi trebao biti prebačen na 3-dnevni način primjene inzulina (ujutro - kombinacija inzulina, prije večere - jednostavni inzulin i prije spavanja - produljena). Izračunavanje doze inzulina prilikom prijenosa pacijenta na injekcije od 2 puta je kako slijedi:% ukupne dnevne doze se daje ujutro i 1/3 - navečer; 1/3 svake izračunate doze je inzulin kratkog djelovanja i 2/3 - produžen. Uz nedovoljnu naknadu za šećernu bolest, povećajte ili smanjite dozu inzulina ovisno o razini šećera u krvi u određeno doba dana ne više od 2-4 jedinice jednom.
Prema tome, početak i maksimalni učinak svake vrste inzulina i broj injekcija podijelili su hranu tijekom dana. Približne omjere dnevne prehrane su: doručak - 25%, ručak - 15%, ručak - 30%, ručak - 10%, večera - 20%.
Stupanj kompenzaciju dijabetesa o pozadini terapije procijenjena je glikemije profila i glyukozuricheskomu, održavanje hemoglobina HBA 1c i razina fruktozamina u serumu.
Metode intenzivne inzulinske terapije
Uz tradicionalne metode inzulinske terapije, od ranih osamdesetih godina korištena je režim ponovne upotrebe (3 ili više) injekcija inzulina tijekom dana (basal bolus). Ova metoda omogućuje maksimalno reproduciranje ritma izlučivanja inzulina od strane gušterače zdrave osobe. Dokazano je da gušterača zdrave osobe tajne 30-40 jedinica inzulina dnevno. Utvrđeno je da se izlučivanje inzulina u zdravih ljudi javlja stalno, ali pri različitim stopama. Dakle, između obroka, brzina lučenja je 0,25-1,0 U / h, a tijekom obroka 0,5-2,5 U / h (ovisno o prirodi hrane).
Intenzivno režim terapija inzulinom temelju imitacije stalnom sekrecije gušterače - stvaranje bazične krvi davanjem inzulina na spavanje inzulin 22 sati ili dugo-djelujući intermedijera u dozi od 30-40% od dnevno. Tijekom dana prije doručka, ručka i večere, ponekad prije 2. Dana doručak uvodi inzulin kratkog djelovanja u obliku dodataka - bolusa ovisno o potrebi. Terapija inzulinom se provodi uz pomoć šprica-olovaka.
Pri korištenju ove metode, razina glukoze u krvi se održava unutar 4-8 mmol / 1, a sadržaj glikoziliranog hemoglobina je unutar normalnih vrijednosti.
Intenzivna način inzulinska terapija multi-injekcije može se provesti samo u prisutnosti motivacije (želju pacijenta), aktivno podučava mu priliku da istražite razine glukoze barem 4 puta dnevno (ispitivanja - trake ili glukometar) i stalan kontakt s pacijentovim liječnikom.
Indikacije za intenzivnu njegu su novo dijagnosticirani dijabetes tipa I, djetinjstvo, trudnoća, odsutnost ili početne faze mikroangiopatije (retino-, nefropatija).
Kontraindikacije za korištenje ove metode inzulinske terapije su:
- sklonost hipoglikemijskim stanjima (ako je razina glukoze u krevetu <3 mmol / l, noćna hipoglikemija se javlja u 100% slučajeva, a ako je <6 mmol / 1, a zatim u 24%);
- prisutnost klinički izražene mikroangiopatije (retino-, neuro-, nefropatija).
Nuspojave intenzivne inzulinske terapije je mogućnost pogoršanja manifestacija dijabetičke retinopatije, te povećanje 3 puta rizika hipoglikemije uvjetima (noć) i asimptomatskih, povećanje tjelesne mase.
Jedna od metoda je korištenje intenzivnog inzulin nosivim inzulin micropumps predstavljaju doziranja uređaja uvučen kratkodjelujući inzulin, inzulin uvodi u dijelovima kože od unaprijed određenog programa. Nuspojave su slične, kao i moguće pumpe neuspjeh i rizik od ketoacidoze. Mikroprocesi nisu široko korišteni.
Cilj intenzivne inzulinske terapije je idealna kompenzacija metabolizma ugljikohidrata kako bi se spriječio razvoj kliničkih oblika kasnih komplikacija dijabetesa koji ne prolaze kroz reverzni razvoj.
Niz zemalja je ovladao proizvodnjom pojedinačnih nosivih uređaja na osnovu načela difuzijske crpke, pomoću kojih inzulin pod tlakom, uz brzinu koja se regulira po potrebi, ulazi kroz iglu ispod pacijentove kože. Prisutnost nekoliko, regulirajući unos regulatora inzulina, omogućuje vam postavljanje načina njegove primjene za svakog bolesnika pod kontrolom razine glikemije pojedinačno. Do neugodnosti i nedostaci korištenja tih instrumenata su nedostatak povratnih informacija, mogućnost tlaka čireve, unatoč upotrebi plastične igle, potrebno je promijeniti područje primjene inzulina, kao i poteškoće povezane s fiksacija uređaja na tijelu pacijenta. Opisane difuzijske pumpe su pronašle primjenu u kliničkoj praksi, naročito u labilnom obliku dijabetesa melitusa. U tom slučaju, komora difuzijske pumpe može se napuniti bilo kojom vrstom inzulina kratkog djelovanja, uključujući i homologne.
Druge metode liječenja humanim inzulinom, povezane s transplantacijom gušterače ili njegovih fragmenata, još uvijek nisu bile šire rasprostranjene zbog ozbiljnih prepreka zbog manifestacija neusklađenosti tkiva. Nedostatak pokušaja i pronalaženja metoda za oralnu primjenu inzulina (na polimerima, liposomima, bakterijama).
Transplantacija kultura stanica stanica gušterače
Allo i xenotransplantacija se koristi kao pomoćna metoda za liječenje dijabetes melitusa tipa 1. Za alograftove se koriste mikrofragmenti pankreasnog tkiva ljudskih fetusa (abortivni materijal) i za transplantaciju otočića - otočiće ili izolirane beta stanice novorođenčadi ili kunića. Inzulinska svinja i kunić razlikuju se po svojoj strukturi od ljudske aminokiseline. Tipično, prije transplantacije, donorski materijal se uzgaja in vitro. Kada se uzgaja, imunogenost stanica otočića se smanjuje. Allo- ili ksenogenski otočići i beta-stanice ugrađuju se u slezenu, jetru ili mišiće. U većini bolesnika smanjuje se potreba za inzulinom. Trajanje tog učinka kreće se od 8 do 14 mjeseci. Glavni rezultat transplantacije je inhibicija razvoja kroničnih komplikacija dijabetes melitusa tipa I. Neki su pacijenti zabilježili obrnuti razvoj retinopatije i neuropatije. Očigledno, transplantacija tkiva otoka treba započeti u fazi pretkliničkih poremećaja karakterističnih za kronične komplikacije dijabetesa.
Glavni terapeutski učinak može uzrokovati ne samo inzulin, već i C-peptid. Budući da su izvještaji ukazuju da produljeno intramuskularno davanje C-peptida kod pacijenata sa dijabetesom tip I za 3-4 mjeseci za dijabetes stabilizira i poboljšava funkciju bubrega i uzrokovati regresiju dijabetičke neuropatije. Mehanizmi ove aktivnosti C-peptida još nisu razjašnjeni, ali je promatrana stimulacija Na + -K + -ATPaze u bubrežnim tubulama. Pretpostavka je o mogućnosti liječenja inzulinom u kombinaciji s C-peptidom.
Istraživanje se nastavlja inzulina nekonvencionalne načine: u-terrektalno, ako se udiše, kroz nos, kao potkožnog granule polimera prolaze razgradnje, i stvaranje aparate za osobnu upotrebu sa sustava povratnih informacija.
Nadamo se da će ozbiljna istraživanja na ovom području voditi u skoroj budućnosti pozitivnom rješenju ključnog zadatka radikalnog poboljšanja terapije inzulinom kod pacijenata s dijabetesom.
Tjelesna aktivnost
Tijekom tjelesnih vježbi u radnim mišićima intenzivirani su metabolički procesi, s ciljem nadopunjavanja potrošene energije. Postoji povećanje korištenja energetskih supstrata u obliku mišićnog glikogena, glukoze i masnih kiselina, ovisno o intenzitetu i trajanju vježbanja. Troškovi energije za intenzivnu, ali kratkotrajnu tjelesnu aktivnost, koja traje nekoliko minuta, nadopunjuju mišićni glikogeni. Dulje (40-60 min) i intenzivno tjelesno djelovanje prati povećanje od oko 30-40 puta uporabe glukoze. S još većim mišićnim opterećenjem, masne kiseline postaju glavni energetski supstrat, budući da se glikogeni proizvodi u jetri smanjuju za 75% nakon 4 sata rada.
Razina glikemije s intenzivnim mišićnim radom ovisi o dva različita usmjerena procesa: brzini upotrebe glukoze mišićima i čimbenicima koji osiguravaju ulazak glukoze u krv. Važnu ulogu u održavanju normalne razine glukoze u krvi zdravih ljudi igraju povećanje glukoneogeneze, glikogenolizu, aktivacija simpatičkog-nadbubrežna sustava i contrainsular hormona. Izlučivanje inzulina se donekle smanjuje. U bolesnika s dijabetesom odgovor tijela na fizički stres može varirati ovisno o početnoj razini glukoze u krvi koja odražava stupanj kompenzacije dijabetesa. Ako je šećer veća od 16,7 mmol / l (300 mg%) u krvi, tjelesna aktivnost uzrokuju smanjenje glukoze u krvi, osobito se bave redovito i smanjiti potrebu za inzulinom 30-40%. U jednom od freestyle dnevna vožnja od 25 km pridonijela je smanjenju inzulina prethodno proizvedenog inzulina (30 jedinica), a kasnije i potpunom poništenju. Međutim, treba imati na umu da je nepotpuna nadopunjavanje troškova energije, t. E. Nedovoljna i prerane unosa ugljikohidrata s hranom prije vježbanja na konstantne doze inzulina može izazvati hipoglikemijski stanje, nakon čega slijedi hiperglikemije i ketoacidoze.
Pacijenti s dijabetesom dekompenzacije, ukoliko su početne razine glukoze u krvi iznad 19,4 mmol / L (350 mg%), vježbanje inducira aktivaciju contrainsular hormona i povećanje lipolizu kao primarne energije supstrat za rad mišića (u smislu nedostatka inzulina) osloboditi masnih kiseline. To doprinosi većoj lipoliza i ketogeneza, zbog kojih nedovoljno kompenzirale tip I dijabetes tijekom vježbanja ketoacidoza često događa. Objavljeni podaci o ulozi trajanje i intenzitet tjelesne aktivnosti tijekom dijabetes melitus pokazuju povećanje tolerancije glukoze povećavajući osjetljivost tkiva na inzulin ovisan učinak egzogenog ili endogenog inzulina, vjerojatno zbog povećanja ili aktivacijom receptora inzulina. Međutim, odnos između smanjenja šećera u krvi djelovanjem fizičkog napora uzrokovalo povećanje potrošnje energije tijelo potrebnu dozu inzulina i stupanj punjenja adekvatne energije iz prehrambene ugljikohidrata nije jasno kvantificirati. Ova situacija zahtijeva pristup predostrožnosti za uporabu tjelesne aktivnosti u liječenju dijabetesa, posebno tipa I.
Potrošnja energije za različite vrste tjelesne aktivnosti
|
Vrsta opterećenja |
Troškovi energije, kcal / h |
Vrsta opterećenja |
Troškovi energije, kcal / h |
|
Stanje odmora: Tijekom obroka Šetnja brzinom od 4 km / h Šetnja nizbrdo Vožnja automobilom Igranje odbojke Kuglanje igra Vožnja biciklom brzinom od 9 km / h |
60 84 216 312 169 210 264 270 |
Plivanje brzinom od 18 m / min Igranje Radi u vrtu Igranje tenisa Skijanje Stolarija Kopanje Zemlje Dvostupanjsko suđenje Učitelju Trčanje |
300 330 336 426 594 438 480 492 300 |
Treba imati na umu da indikacije za povećanje tjelesne aktivnosti ne ovise samo o stupnju kompenzacije za dijabetes, već io istodobnim bolestima i komplikacijama. Na primjer, dijabetička retinopatija, osobito proliferativne, kontraindiciran je, kao što je vježbanje, uzrokuje porast krvnog tlaka možda pridonosi njegovoj progresije (krvarenje, odvajanje retine). U bolesnika s dijabetičkom nefropatijom povećava se proteinurija, što također može nepovoljno utjecati na njezin tijek. U bolesnika s dijabetesom tipa II prisutnost indikacija i kontraindikacija fizičke aktivnosti ovisi o istodobnim bolestima kardiovaskularnog sustava. U nedostatku kontraindikacija uporabe tjelesnih vježbi kao dodatne terapeutske mjere potrebno je povećati unos ugljikohidrata ili smanjiti dozu inzulina prije vježbanja. Treba imati na umu da subkutana injekcija lijeka na području radnih mišića prati znatno ubrzavanje njezine apsorpcije.
Fitoterapija za dijabetes melitus
U liječenju šećerne bolesti i koristili su biljne proizvode koji su dekocije, na primjer iz lišća borovnica i tinktura različitih biljaka: zamanichi, ginseng, eleutterococcus. Dobar učinak također osiguravaju službene biljke - arfazetine i myphasin, proizvode u našoj zemlji i koriste se kao izvarak.
Sastav arfazetina uključuje: borovnicu (izbojci) - 0,2 g, grah (lišće) - 0,2 g, zamaniha visoka (korijeni) - 0,15 g, polje konja (trava) - 0,1 g, kamilica cvjetovi) - 0,1 g.
Fitoterapija se može koristiti samo kao dodatna metoda protiv pozadine glavne vrste liječenja dijabetes melitusa.
Liječenje bolesnika s dijabetesom tijekom operacije
Trenutno, ta bolest nije kontraindikacija za bilo koju operaciju. Broj pacijenata sa šećernom bolesti u kirurškoj ordinaciji iznosi 1,5-6,4% od ukupnog broja ljudi koji traže kiruršku intervenciju. Prije rutinske radnje potrebno dijabetes kriterije koji su kompenzacijske eliminacija ketoacidoza, hipoglikemijski stanja, povećanje razine glukoze u toku dana za ne više od 180-200 mg% (10-11,1 mmol / l), bez glukozurije ili njegovu redukciju do 1%. Osim toga, regulira kršenja vode elektrolita metabolizma (dehidracijom ili zadržavanja tekućine, a sadržaj kalija u serumu), kiselo-bazne ravnoteže (prisutnost metabolička acidoza). Posebna pažnja u pripremi za operaciju treba usmjeriti na uklanjanje srčanog, plućnog i bubrežnog zatajivanja. Najčešća komplikacija tijekom operacije i tijekom postoperativnog perioda je 9% i 0.7%, a srčani udar i infarkt miokarda. Preoperativna priprema uključuje upotrebu srčanih glikozida, diuretika, hipotenzivnih i vazodilatacijskih sredstava. Ispravljanje zatajenja bubrega uključuje antibiotsku terapiju u prisutnosti infekcije mokraćnog sustava, uporabom antihipertenzivnih lijekova, dijetalnom terapijom. Značajnu ulogu u pripremi za operaciju ima stanje koagulacijskih i antikoagulacijskih krvnih sustava. Hiperkoagulabilno sindrom često se promatra u bolesnika s infarktom miokarda, Kolecistitis i dijabetičke gangrene, što dovodi do potrebe za izravnim i neizravnim antikoagulansa. Naknada dijabetes melitusa u preoperativnom razdoblju može se postići prehranom, pripravcima sulfanilamida ili inzulinom kratkog ili produljenog djelovanja. Indikacije za operaciju, anesteziju i izbor taktike liječenju bolesnika određuje konzultacije stručnjaka, uključujući i kirurga, anesteziolozi, liječnika i endokrinologa.
Ako je operacija ne sprečava postoperativni unos hrane i lijekova ili ograničenja su prolazni, planirani zahvat može se izvesti na pozadini dijeta (ako je razina glukoze u krvi tijekom dana nije veća od 11,1 mmol / l - 200 mg% - i bez ketoacidoza) ili hipoglikemici, dijabetesa kada kompenzacija postiže srednjim dozama sulfonamide. Ako je veći dopuštena doza natašte u krvi prelazi 150 šećera mg% (8,3 mmol / L) koja je potrebna za kompenzaciju, onda pacijent treba pretvoriti u inzulin ili dodati u oralnu terapiju.
Malotraumatski operacije se izvode uz pozadinu dijetalne terapije ili liječenja sulfonamidnim lijekovima (SP). Pacijenti su operirani ujutro na prazan želudac. Sulfanilamidni lijekovi pacijenti uzimaju operaciju u normalnim dozama zajedno s obrokom. U pripremi za operaciju i u postoperativnom periodu, bigvanidi su isključeni. Značajne razlike u tijeku postoperativnog razdoblja i glikemijski profil u bolesnika koji su djelovali na pozadini terapije prehranom ili upotreba pripravaka sulfanilamida, inzulina, nije.
Sve dijabetes tipa I i šećerna bolest tipa II (za trbušne operacije i kontraindikacije za unos hrane u postoperativnom razdoblju) potrebne prije operacije prenijeti kratko-djelujući inzulin. U rutinskim operacijama osnovna razina glikemije treba biti 6,5-8,4 mmol / l, a najviša razina glukoze u kapilarnoj krvi nije više od 11,1 mmol / l. Kompenzacija metabolizma ugljikohidrata tijekom i nakon operacije postiže se intravenskim ubrizgavanjem inzulina inzulina s glukozom i kalijevim kloridom.
Ukupna količina glukoze dnevno bi trebala iznositi 120-150 g. Koncentracija glukoze u primijenjenoj otopini određena je volumenom tekućine koja se preporučuje u svakom pojedinom slučaju.
Primjer izračun: količina glukoze koja se pretpostavlja da se primijeniti tijekom dana (npr 120 g), a dnevna doza inzulina (48 jedinica), podijeljen 24 sata da se dobije količina glukoze i inzulina, koji se daje intravenozno svakih sat vremena, odnosno za .. Odabranog primjera, 5 g / h glukoze i 2 U / h inzulina.
Budući da je operacija uzrokuje pacijentu reakcije na stres, što uključuje adrenalin, kortizol, hormon rasta, glukagon, poticanje povećati glukoza iskorištavanje glukoze, zbog potiskivanja inzulin-ovisnih tkiva, povećanom glukoneogenezom i glikogenolizu u jetri, količina koja se primjenjuje na glukozu (120-150 g) bio je dovoljan da bi se spriječilo pretjerano antihiperglikemijski djelovanje uobičajene dnevne doze inzulina. Prati razinu glukoze se svakih 3 sata, i ako je potrebno promjenom količine inzulina i glukoze intravenski infuzijom. Intravenska primjena inzulina i glukoze tijekom rada prati s velikim oscilacijama glukoze u krvi tijekom dana, a ne uzrokuje inzulinsku rezistenciju, što je prednost ove metode. Ova metoda liječenja koja se koristi u postoperativnom periodu, sve dok pacijent neće biti dopušteno oralni unos hrane. Nakon toga, ona se prenosi u način subkutane primjene jednostavnog ili produljenog inzulina.
U prisutnosti gnojnih postupaka, nije uvijek moguće postići punu naknadu za šećernu bolest zbog izražene inzulinske rezistencije i opijenosti. U tom slučaju kirurška intervencija može se izvesti na razini glikemije koja prelazi 13,9 mmol / L (250 mg%), pa čak i u prisutnosti ketoacidoze. Način primjene inzulina treba biti intravenozno. U pravilu, nakon operacije koja olakšava uklanjanje žarišta piogene infekcije iz tijela i uporabe antibiotika, dnevna potreba za smanjenjem inzulina i ketoacidoza nestaju. S obzirom na opasnost od hipoglikemije, potrebno je nastaviti proučavanje šećera u krvi svakih 2-3 sata za 3-5 postoperativnih dana.
Posljednjih godina u kirurškoj praksi stranih koristiti intravenozni drip inzulin standardnog glukozom inzulinu kalij (SCI) smjese, Albert Thomas predloženi za bolesnika s dijabetesom tipa I i II. Sastoji se od: 500 ml 10% otopine glukoze, 15 jedinica inzulina kratkog djelovanja i 10 ml klora (7,5 ml 10% otopine) kalij klorida. Omjer inzulina / glukoze iznosi 0,3 U / g.
Infuzija ove otopine počinje neposredno prije operacije i nastavlja se 5 sati. Stupanj injekcije glukokortikoida je 100 ml / h. Bazalna razina glukoze trebala bi biti 6,5-11,1 mmol / l. Uvođenjem ove varijante smjese pacijent prima 3 jedinice inzulina i 10 g glukoze na sat. Ako bazalna razina glukoze prelazi 11,1 mmol / l, količina inzulina dodanih smjesi povećava se na 20 jedinica, a uz smanjenje bazalne glikemije <6,5 mmol / l - smanjuje se na 10 jedinica. S tim opcijama, količina inzulina injiciranih intravenozno je 10 g glukoze 4 i 2 jedinice na sat, respektivno. Ako vam je potrebna duga infuzija glukokortikosteroida, možete promijeniti dozu dodanog inzulina ili koncentraciju glukoze.
Uz početnu razinu glikemije, inzulinski učinak tijekom operacije može biti pod utjecajem otpornosti na inzulin, što se opaža u određenim uvjetima i bolestima. Ako je potrebno nekomplicirane dijabetesa inzulin, izraženo u odnosu na inzulin / glukoza 0,3 U / g, s pratećom značajan jetri i pretilost se povećava do 0,4 IU / g. Najveće povećanje zahtjeva za inzulinom se opaža s teškom infekcijom, septičkim stanicama i protiv steroidne terapije i iznosi 0,5-0,8 U / g. Prema tome, doza inzulina dodanog SCI s 15 jedinica može, u prisutnosti različitih stanja otpornih na inzulin, biti povećana do I40 ED.
Hitne kirurške intervencije povezane sa strogim vremenskim ograničenjem za preoperativnu pripremu uvijek uzrokuju velike poteškoće u nadoknadi šećerne bolesti. Prije operacije potrebno je ispitati razinu šećera u krvi, koncentracije acetona u mokraći, a ako je pacijent pri svijesti, kako bi pronašli dozu ubrizganog inzulina. U nazočnosti ketoacidoze važno utvrditi stupanj dehidracije (hematokrit) za određivanje razine kalija i natrija u (mogućnost HIPEROSMOLARNOST) u krvi, istražiti hemostazu. Taktika medicinskih mjera u ovom stanju tijekom pripreme za hitnu operaciju i samu operaciju isti su kao tijekom acidoze i dijabetičke komete. Ako nema ketoacidoza i normotenzivnih inzulin može davati intramuskularno (odmah ED 20), a zatim intravenski svakih sat vremena 6-8 IU 45 h pod kontrolom glikemije. Glukoza se primjenjuje intravenozno u dozama od 5-7,5 g / h u obliku otopina od 5-10-20%, ovisno o dnevnom volumenu tekućine potrebne za davanje. Kontrola razine glukoze proizvedene svakih 2-3 sati. Doza inzulina u smanjenju razine šećera u krvi do 11,1 mmol / l (200 mg%) i smanjena na manje od 1,5-3 U / h. Jer inzulin djelomično adsorbira na PVC i staklene površine od sustava koji služi za intravensku primjenu (25-50%), kako bi se spriječilo adsorpcija po 500 ml otopine doda se 7 ml 10% otopine albumina ili porastom doze inzulina od 50%. Za prevenciju hipokalemije unutar 3-4 sata intravenozno se doda kalijev klorid pri 0.5 g / h. U postoperativnom razdoblju (s indikacijama) pacijent prenosi na oralnu prehranu i subkutanu primjenu inzulina kratkog i dugotrajnog djelovanja.
Komplikacije uzrokovane uvođenjem inzulina
Komplikacije uzrokovane uvođenjem inzulina uključuju: hipoglikemiju, alergijske reakcije, otpornost na inzulin, lipodistrofiju inzulina nakon injektiranja.
Hipoglikemija - stanje koje se javlja kod dijabetičara na razine glukoze u pasti ispod 50 mg% (2,78 mmol / l) ili koristiti vrlo brzi pad u svojim normalnim ili čak većim slikama. Klinička opažanja ukazuju na to da u odnosu hipoglikemija je moguće kada pacijenti s povišenjem razine glukoze u krvi su u dobrom zdravlju. Smanjenje svoje razine u normalu dovodi do pogoršanja stanja: glavobolju, vrtoglavicu, slabost. Poznato je da kod pacijenata s labilnog tijekom dijabetesa, s čestim hipoglikemijsko stanja razvija adaptacije na niske razine šećera u krvi. Mogućnost hipoglikemija u normalnom glikemije svjedoče brzo uklanjanje simptoma nakon primjene glukoze. Hipoglikemija može uzrokovati niz čimbenika: poremećaj prehrane i prehrane, tjelesne aktivnosti, razvoj bolesti masne jetre, pogoršanja bubrežne funkcije, predoziranja inzulina. Posebno opasna hipoglikemija kod bolesnika s koronarnom bolesti srca i mozga. Oni mogu uzrokovati razvoj infarkta miokarda ili cerebrovaskularne nesreće. Osim toga, ti uvjeti pridonose napredovanju mikroangiopatije, svjež izgled mrežnice krvarenja, masne jetre. Česta hipoglikemija ponekad dovodi do organskog oštećenja središnjeg živčanog sustava. Stoga je prevencija hipoglikemije od velike važnosti za život bolesnika s dijabetesom melitusom. Za njihovu prevenciju kod pacijenata s aterosklerozom kompenzacije koronarnim i cerebralnim plovila kriteriji dijabetesa treba biti manje strogi: Fasting Glycemia iznad 100 mg% (5,55 mmol / l), varijacije tijekom dana - 100-200 mg% (5,55- 11.1 mmol / L). Svjetlo hipoglikemija eliminirati unos ugljikohidrata (šećera, med, marmelada). U teškim oblicima mora provesti intravenskom infuzijom od 50 ml 40% -tne otopine glukoze, ponekad ponavljaju, intramuskularne injekcije od 1 mg glukagona i epinefrin (0,1% otopina - 1 ml).
Postgipoglikemicheskaya hiperglikemija (Somogyi fenomen). U bolesnika s dijabetesom tipa 1, posebno u liječenju s visokim dozama inzulina, postoji acetonuria i visoka razina šećera u krvi natašte. Pokušaji da se poveća dozu inzulina ne eliminiraju hiperglikemije. Unatoč dekompenzacije od dijabetesa u bolesnika s tjelesnom težinom postepeno povećava. Studija i dnevne serije glikozurijski ukazuje na nedostatak šećera u urinu u nekim dijelovima u noć, a prisutnost acetona i šećera u urinu - u drugima. Te značajke omogućuju dijagnosticirati postglikemicheskuyu hiperglikemiju, koja je uzrokovana predoziranja inzulinom. Hipoglikemija koja se razvija najčešće noću, uzrokuje kompenzacijski oslobađanje kateholamina, glukagon, kortizol, dramatično povećanje lipolizu i promicati ketogeneza i povećanje šećera u krvi. Zbog sumnje Somogyi pojave treba smanjiti dozu primijenjenog inzulina (obično večer) 10-20%, a još i ako je potrebno.
Somogyov učinak se razlikuje od pojave "zore", što se promatra ne samo kod bolesnika s dijabetesom već iu zdravih ljudi, a izražava se u jutarnjoj hiperglikemiji. Njeno podrijetlo je zbog hipersekrecije hormona rasta u noći i prije sati (od 2 do 8 sati). Suprotno Somogyovom fenomenu, jutarnjoj hiperglikemiji ne prethodi hipoglikemija. Fenomen "jutarnje zore" može se promatrati iu bolesnika s tipom dijabetesa I i II (protiv pozadine terapije prehranom ili liječenja lijekovima koji smanjuju šećer).
Alergijske reakcije primjene inzulina su lokalne i uobičajene. Prva su pojava inzulinske hiperemije na mjestu injekcije, koja može trajati od nekoliko sati do nekoliko mjeseci. Opća reakcija očituje se u obliku urtikarije općenitog osipa, slabosti, svrbeža, edema, gastrointestinalnih poremećaja, povećanja tjelesne temperature. Ako imate alergije, trebate propisati terapiju antihistaminom, promijeniti vrstu inzulina i odrediti monopijske, monokomponente pripravke svinja ili humanog inzulina. Prijelaz prednizolona 30-60 mg svaki drugi dan (u teškim slučajevima) tijekom 2-3 tjedna može se postupno ukinuti.
Lipodistrofija nakon injekcije inzulina javlja se u 10-60% pacijenata koji primaju lijek, a pretežno se razvija kod žena. Pojavljuju se u liječenju svih vrsta inzulina, bez obzira na dozu lijeka, kompenzaciju ili dekompenzaciju dijabetesa, češće nakon nekoliko mjeseci ili godina inzulinske terapije. Međutim, opisani su slučajevi koji su se pojavili nakon nekoliko tjedana liječenja inzulinom. Lipodistrofija se javlja u obliku hipertrofnog oblika (povećana masnoća u potkožnom masnom tkivu na mjestu injekcije), ali češće kao atrofija masnoća (atrofični oblik).
Lipoatrofija nije samo kozmetički nedostatak. To dovodi do kršenja usisavanja inzulina, pojave bolova koje se povećavaju kad se barometarski tlak mijenja. Postoji nekoliko teorija pojava lipodistrofija, s obzirom na njih kao rezultat jednog ili nizu faktora: upalni odgovor, odgovor na mehaničku uništenja stanica defekta, pripravci inzulina (na nečistoće lipaze iz pankreasa, fenol, antigene svojstva, niska pH), pripravak niske temperature se primjenjuje, alkohol iz subkutane vlakana. Neki istraživači drže neyrogennodistroficheskoy koncept zlostavljanja lokalne regulacije lipogenaze i lipolizu, drugi igraju važnu ulogu imunološke mehanizme. Dobar učinak osigurava visoko pročišćeni (monokomponentni) svinjski inzulin i, osobito, humani. Trajanje terapije ovisi o veličini, prevalenciji lipodistrofije i učinku liječenja. U prevenciji lipodistrofija velike promjene važnosti stavlja injekcije inzulina (neki autori predlažu upotrebu posebnih filmova perfootverstiyami), smanjenje mehaničkih, termičkih i kemijskih podražaja kad se daje (injekcija zagrijati na temperaturu tijela na inzulin neprihvatljivosti alkohola se zajedno s njim, dubinu i brzinu uprave lijeka).
Otpornost na inzulin, kao komplikacija terapije inzulinom, bila je posljedica upotrebe loših pročišćenih pripravaka inzulina, kada je dnevni zahtjev ponekad dosegao nekoliko tisuća jedinica dnevno. Ovo je prisiljeno stvoriti industrijske inzulinske pripravke s sadržajem od 500 U / ml. Velika potražnja za inzulinom bila je zbog visokog titra antitijela na goveđi inzulin i drugih sastojaka gušterače. Trenutno, kada se koristi jednokomponentna humanog inzulina i svinjskog otpornosti na inzulin često uzrokovane djelovanjem hormona i kontrinsulyarnyh je privremeno u bolesnika s dijabetesom tipa I. Ova vrsta inzulinske rezistencije promatrana u stresnim situacijama (zahvata, traume, akutni zarazni bolesti, infarkta miokarda, ketoacidoza, dijabetička koma), kao i za vrijeme trudnoće.
Imunološka otpornost na inzulin može se pojaviti kod rijetkih stanja i bolesti čak i kada se injektira s humanim inzulinom. To može biti uzrokovano nedostatcima na pre-receptoru (protutijela na molekulu inzulina), receptora (antitijela na receptore inzulina). Inzulinska rezistencija je uzrokovan stvaranjem protutijela na inzulin javlja u 0,01% bolesnika s dijabetesom tipa I melitusa, trajanju liječenja inzulin, ali se mogu razviti tijekom nekoliko mjeseci nakon početka inzulina.
U nekim slučajevima, visoki titar antitijela na inzulin eliminirati sve veća hiperglikemija ne samo uvođenjem 200 do 500 jedinica inzulina dnevno. U takvoj situaciji preporučuje se korištenje inzulinskog sulfata, kojemu su receptori inzulina veći afinitet u usporedbi s inzulinskim protutijelima. Inzulinska rezistencija ponekad traje valovit, tj. E. Hiperglikemija, teške hipoglikemijski reakcije zamijeniti za nekoliko dana (kao posljedica puknuća zbog antitijela na inzulin).
Prava otpornost na inzulin može se promatrati s acantosis nigricans. Generalizirana i djelomična lipodistrofija, kada je uzrok stvaranje protutijela na receptore inzulina. Privlačenje imunološke otpornosti na inzulin pomoću glukokortikoida u dozama od 60-100 mg prednizolona dnevno. Učinak liječenja očituje se najranije 48 sati nakon početka terapije.
Drugi uzrok rezistencije na inzulin je degradacija ili smanjena apsorpcija inzulina. Kod veće aktivnosti proteaze, subkutana primjena velikih doza inzulina nema hipoglikemijski učinak zbog degradacije inzulina. Istovremeno, intravenska primjena inzulina ima učinak u normalnim dozama. Malapsorpcija inzulina može biti uzrokovana infiltriranjem, kršenjem opskrbe krvlju u zonama injekcija inzulina i prisustvom lipodistrofije. Kao profilaksa malapsorpcije inzulina preporučuju se česte promjene u područjima potkožne primjene.
S inzulinskom rezistencijom, povezanom s prekomjernom tvorbom somatotropnog hormona, glikokortikoidima i ostalim protu-hormonskim hormonima, potrebno je liječiti temeljnu bolest.
Inzulinski edem. Pacijenti s dijabetesom tipa I u ranom inzulitis-a noterapii ili tijekom primjene velikih doza zadržavanja tekućine lijeka opažena, što je posljedica značajnog smanjenja glikozurije, a time i gubitak tekućine i izravnog učinka inzulina na natrij reapsorpcija u renalnim tubulima. Kada se smanji doza, obično nestaje natečenost.
Oštećenje vida. Terapija inzulinom ponekad uzrokuje promjenu refrakcije uzrokovane deformacijom zakrivljenosti leće. S dekompenziranim dijabetesom i visokom hiperglikemijom, nakupljanje sorbitola u leći s naknadnom zadržavanjem tekućine potiče razvoj miopije ili slabi hiperopiju. Nakon smanjenja glikemije pod utjecajem inzulina, oteklina leće se smanjuje, a nakon nekog vremena obnavljanje se vraća na svoje prethodne vrijednosti.
Liječenje komplikacija dijabetesa melitusa
Prevencija i liječenje komplikacija dijabetesa prvenstveno sastoji maksimalnu kompenzaciju šećerne bolesti smanjene razine glukoze u krvi tijekom dana na 10-11,1 mmol / L (180-200 mg%) nakon ponovljenih injekcija kratkog djelovanja, inzulina ili 2-3 jednog davanja dugog djelovanja inzulina u kombinaciji s kratkom dijabetes tipa i ili dijeta terapiju, čija je svrha da se normalizira tjelesne težine, ili kombinaciju terapije dijeta sa svoje niske učinkovitosti saharoponizhayuschimi oralnim pripravcima. Nerazuman odredište je tendencija inzulina u pacijenata s dijabetesom tipa II, za liječenje dijabetičke retinopatije i neuropatije su spomenuti kliničkih sindroma razviti u ne-inzulin ovisni tkiva, i za davanje inzulina potiče pretilost, hipoglikemije stanja (koji izazivaju pojavu krvarenja u retinopatije) i otpornosti na inzulin.
Liječenje dijabetičke neuropatije
U jakoj boli, analgetici, propisuju se sedativi. U nekim slučajevima potrebno je pribjeći promedolu i pantoponu. Dobar učinak je uporaba vitamina B12, askorbinske kiseline, difenina, metaboličkog lijeka dipromonium u injekcijama ili tabletama. Klinička ispitivanja sorbinila i njegovog domaćeg analoga - izodibutum, koji se koriste u tabletama od 0,5 g do 3 puta dnevno, omogućuju nadu za uspješno djelovanje patogenetske terapije. Istodobno se preporučuju postupci fizioterapije.
U prisutnosti kliničkih sindroma, karakterističnih za autonomnu (autonomnu) neuropatiju, koriste se dodatne terapijske mjere. U liječenju ortostatske hipotenzije koriste se mineralokortikoidni lijekovi: DOXA u injekcijama, fluorhidrokortizon u dozama od 0,0001 do 0,0004 g dnevno. Dobar učinak je povezivanje nogu s elastičnim zavojem za smanjenje venskog volumena krvi.
Kada se koristi gastritisa cholinomimetics, inhibitori kolinesteraze, metoklopramid, poboljšanje tonusa kože i motoričku aktivnost glatkih mišića trbuha i pružanje protiv povraćanja akciju. U teškim slučajevima, želudac se resetira.
Atonija mjehura često se kombinira s upalnom infekcijom mokraćnog trakta, pa liječenje treba uključivati antibiotike prema osjetljivosti bakterijske flore. Treba izbjegavati kateterizaciju mokraćnog mjehura. U terapiji koristite antikolinesteraze i, ako je potrebno, primjenjujte djelomično odstranjivanje mjehura.
Kod neuroartropatije glavni lijekovi su prevencija i uklanjanje žuljeva, liječenje neurotrofnih ulcera i korištenje ortopedske obuće.
Novo u liječenju bolesnika s dijabetesom tipa II je uporaba intervala hipoksičnog treninga. Obrada provodi upotrebom kipoksikatora (opskrbu aparata u određenim vremenskim razmacima za inhalaciju (zrak sa smanjenim sadržajem kisika). Postupno se povećava broj ciklusa za trening od 3 do 10. Postupak se provodi na dan, tijekom liječenja se preporučuje 15-20 sesije.
Istraživanja su pokazala da korištenje intermitentne hipoksije treninga značajno poboljšava klinički tijek šećerne bolesti, smanjuje manifestacija dijabetičke neuropatije, ima pozitivan utjecaj na metaboličke parametre, tkiva difuzije parametara centralno intrakardij hemodinamskih, prenose kisik funkcija krvi i povećava otpornost na hipoksiju.
Liječenje retinopatije
Liječenje retinopatije, osim kompenzacije dijabetesa, uključuje uklanjanje hemorheoloških poremećaja, korištenje antihipertenzivnih lijekova, hipolipidemičnih lijekova i vitaminske terapije.
Kako bi se eliminirali hemorheološki poremećaji, koristi se laserska terapija.
U neproliferativnoj fazi, preporučuje se fokalna laserska terapija za uklanjanje makularnog edema. U predproliferativnoj fazi, provodi se fotokoagulacija gušterače, a tijekom proliferativne faze se provodi panretinalna fotokoagulacija i, ako je potrebno, vitrektomija. U posljednjoj fazi trudnoća je prekinuta.
Kako bi se spriječilo napredovanje procesa koristi antihipertenzivne terapije (ACE-blokatora, kalcij, selektivni beta-blokatora u kombinaciji s diureticima), hipolipidemiju, ovisno o prirodi hiperlipidemije, kao i vitamina B, askorbinsku kiselinu, Ascorutinum.
Kod proliferacijske retinopatije glavna metoda liječenja je laserska fotokoagulacija, koja doprinosi eliminaciji neovaskularizacije, krvarenja u mrežnici i sprječavanju njegovog odstranjivanja. Kada se krvarenje javlja u staklastom tijelu, primjenjuje se postupak vitrektomije, tj. Njegovo uklanjanje zamjenom slanom otopinom. Ne primjenjuje se djelovanje hipofizaektomije ili uvođenja radioaktivnog itrija u šupljinu turskog sedla za liječenje retinopatije. Liječenje bolesti se provodi zajedno s oftalmologom, koji gleda pacijenta svakih šest mjeseci.
Liječenje i prevencija dijabetičke nefropatije
Liječenje kliničkih oblika dijabetičke nefropatije (DN) u fazama izraženi dijabetičke nefropatije (proteinurija) i kronično zatajivanje bubrega (uremija) ima za cilj izbjegavanje hipertenzija, poremećaji elektrolita, hiperlipidemije, infekcije mokraćnog sustava i bubrega poboljšanje azotovydelitelnoy.
Korak izražena dijabetička nefropatija je karakterizirana pojavom proteinurije više od 0,5 g / dan, više mikroalbuminurija ZOOmg / dan, hipertenzija, hiperlipidemija i kombinacija s dijabetička retinopatija, neuropatija, ishemijske bolesti srca. Liječenje u ovoj fazi dijabetičke nefropatije usmjereno je na sprečavanje kroničnog zatajenja bubrega.
Naknada ugljikohidratnog metabolizma
Najviša nadoknada metabolizma ugljikohidrata u bolesnika s dijabetesom melitus tipa I postiže intenzivne inzulinske terapije (višekratnu upotrebu injekcija kratkotrajni inzulin), ili kombinacija inzulina s produljenim djelovanjem kratkim. Dijabetes tipa II prenese glyufenorm dibotin ili, ako nema dovoljan efekt - u kombinaciji s inzulinom ili lijekovima za uklanjanje navedenog nefrotoksičnost i druge lijekove i njihove sulfa metabolite.
Antihipertenzivne terapije usporava smanjenje GFR i smanjuje proteinuriju. Krvni tlak je pokušavajući zadržati razinu ne veće od 120/80 mm Hg. Čl. U tu svrhu, ACE-blokatori (kaptopril, enalapril, ramipril, itd), beta-blokatora kardioselektivnim, antagonisti kalcija (nifeditin, veropamil, Valium et al.), Alfa-blokator (prazosin, doksazosin). Najučinkovitiji) vjeruju kombinaciju kaptopril i enalapril s hidroklorotiazidom.
Arterijska hipertenzija u bolesnika uglavnom zbog preopterećenja tekućine zbog retencijom natrija i stoga je uporaba u liječenju ograničenja soli do 3-5 g na dan, diuretici, poželjno kaliynesberegayuschie, kao što se često u bolesnika giperka-Liem.
Hipolipidemijska terapija pomaže u smanjenju proteinurije i progresiji patološkog procesa u bubrezima.
Budući različitim izvedbama hiperlipidemija (hiperkolesterolemije, hipertrigliceridemije, i mješoviti oblici), su uočene u 70-80% pacijenata, tretman se koristi hipolipidemijsko prehrane, kao i smole, niacin, statina, fibrata ili njihova kombinacija.
Niska proteinska dijeta omogućuje restrikciju proteina do 0,8 g / kg tjelesne težine. U nazočnosti pretilosti - hipokalorično i umjereno fizičko opterećenje (isključujući IHD).
Uklanjanje infekcije mokraćnog sustava. S obzirom na visoku učestalost cistitisa, atipičnog pijelonefritisa, asimptomatske bakteriurije, preporučljivo je povremeno izvršiti cjelokupnu urinarnu analizu, a po potrebi i Nechiporenku. Prema podacima urinske kulture, rutinski se provodi terapija antibioticima. Istodobno pijelonefritis pogoršava funkcionalnost; stanje bubrega i može uzrokovati intersticijski nefritis.
Liječenje u fazi kroničnog zatajenja bubrega (uremija)
Progresija faze proteinurije (teške dijabetičke nefropatije) dovodi do kroničnog zatajenja bubrega. Povećanje razine kreatinina u krvi od 120 do 500 μmol / l odgovara stupnju procesa pri kojem je konzervativna terapija moguća.
Naknada metabolizma ugljikohidrata otežala činjenica da pacijenti hipoglikemije može nastati zbog smanjenja potrebe za inzulinom, smanjuju razgradnju inzulina bubrežnog enzima i insulinase povećava cirkulaciju trajanje inzulina. Pacijenti s dijabetesom tipa I pokazuju intenzivnu inzulinsku terapiju s čestom kontrolom glikemije zbog pravodobne redukcije potrebne doze inzulina.
- Niska proteinska dijeta. Pacijenti se preporučuju za smanjenje proteina na 0,6-0,8 g / kg tjelesne težine i povećanje prehrambenog sadržaja ugljikohidrata.
- Hipotenzivna terapija. Svi lijekovi koji se koriste za liječenje stanja teške dijabetičke nefropatije. ACE inhibitori se koriste na razini kreatinina koja ne prelazi 300 μmol / L.
- Ispravak hiperkalijemije. Iz prehrane se isključuje hrana bogata kalijem. Pri visokim hiperkalijemija daje antagonist - 10% -tnom otopinom kalcij glukonat a također i pomoću ionskih izmjeničnih smola Ako uzrok giporeninemichesky gipoaldosteronizm hiperkalijemija (sa smanjenim krvnog tlaka), a zatim se primjenjuju ftorgidrokortizon (kortinef, florinef) u malim dozama.
- Liječenje nefrotičnog sindroma. Ovo stanje karakterizira proteinuria> 3,5 g / dan, hipoalbuminemija, edem i hiperlipidemija. Mjere liječenja uključuju: infuziju albuminskih otopina, furosemid 0,6-1 g / dan, hipolipidemijske lijekove.
- Ispravak metabolizma fosfor-kalcija. Hipokalcemija (rezultat smanjenja sinteze vitamina D 3 u bubrezima) uzrokuje sekundarni hiperparatiroidizam i bubrežnu osteodistrofiju. U liječenju pomoću prehrane s fosfornim ograničenja, lijekove dodan kalcij i vitamin D 3.
- Enterosorpcija u obliku aktivnog ugljika, ionsko-izmjenjivačkih smola, minisorb i drugih koristi se za uklanjanje otrovnih produkata iz crijeva.
- Liječenje kroničnog zatajenja bubrega u terminalnoj fazi. Hemodializa ili peritonealna dijaliza propisana je smanjenjem GFR na 15 ml / min i povećanjem kreatinina> 600 μmol / l.
- Transplantacija bubrega je indicirana s GFR <10 ml / min i razina kreatinina u krvi> 500 μmol / l.
Prevencija dijabetičke nefropatije
Budući da tradicionalne metode liječenja dijabetes melitusa ne sprečavaju progresiju dijabetičke nefropatije u njegovim kliničkim fazama, postaje neophodno da spriječi dijabetičku nefropatiju u pretkliničkim fazama.
Prema klasifikaciji, prva tri faza dijabetičke nefropatije su preklinikalna. Preventivne mjere od idealnog kompenzaciju metabolizma ugljikohidrata su normalizacija bubrežne hemodinamike (eliminacije intraglomerular hipertenzija) dodjeljivanjem ACE inhibitora u malim dozama i u fazi III - eliminiranje hiperlipidemije i dodjeljivanjem dijetu koji ima sadržaj bjelančevina od ne više od 1 g / kg tjelesne težine.
Nedavno je nastavljeno traženje čimbenika koji ometaju razvoj dijabetičke nefropatije kod bolesnika s dijabetesom tipa II. Poznato je da je smrtnost od uremije u bolesnika s dijabetesom tipa II je mnogo manje od dijabetesa tipa I. Veliku pozornost treba posvetiti poruci L. Wahreh i sur. (1996), koji intravenska infuzija C-peptida u fiziološkim dozama tijekom 1-3 sata normalizira glomerularne filtracije kod pacijenata s dijabetesom tipa I, i dnevne intramuskularne injekcije L-peptida za 3-4 mjeseci stabilizirati šećernu bolest tipa I i poboljšati funkciju bubrega. Utvrđeno je da C-peptid stimulira N + -K + -ATPaze u bubrežnim tubulama. Nije isključeno da C-peptid ima zaštitna svojstva protiv dijabetičke nefropatije, s obzirom da je glavni patofiziološki Razlika I dijabetes od dijabetesa tipa II je značajan nedostatak C-peptida.
Liječenje lipoidne nekrobioze
Najbolji rezultati dobiveni su potkožnom primjenom glukokortikoidnih pripravaka na graničnu zonu s zahvaćenom površinom ili pomoću elektroforeze i fonoforeze s hidrokortizon sukcinatom. Također je učinkovita kombinacija dipiridamola u 0,0025 g 3-4 puta dnevno s aspirinom, što doprinosi inhibiranju agregacije trombocita i stvaranju mikrotrombi. Lokalno korišteni losioni s 70% otopinom dimexina i inzulina. Kada se inficira čir, koriste se antibiotici.
Prevencija i liječenje bolesti srca
Ponajprije sprječavanje srčane lezije je maksimalna kompenzacija dijabetesa smanjene razine glukoze u krvi na razinu ne prelazi 11,1 mmol / L (200 mg%) s tijekom dana, po ponovljenih injekcija malih doza inzulina i 2 jednog davanja inzulina dužeg u dijabetes Upisujem.
Podaci iz literature pokazuju da dobra kompenzacija dijabetesa melitusa poboljšava funkcionalni kapacitet miokarda normalizacijom metaboličkih procesa u srčanom mišiću. Potrebno je izbjeći kroničnu predoziranost inzulina, koja uzrokuje hiperinzulinemija. U prevenciji i prevenciji koronarne ateroskleroze, uklanjanje takvih čimbenika rizika kao što je hipertenzija i hiperglikemija igra ulogu. Oba su izraženija kod bolesnika s pretilosti, a kao rezultat toga, ograničavanje dnevnog unosa hrane ima veliku ulogu u uklanjanju ovih dodatnih čimbenika rizika za aterosklerozu.
Povišeni krvni tlak kod bolesnika s dijabetesom uzrokuje kombinaciju s hipertenzivnom bolesti ili dijabetičnom nefropatijom, u vezi s kojim terapijska taktika ima neke značajke. Pacijenti često uočeno zadržavanja natrija u tijelu i hypervolemia uzrokovanih aktivacijom renin-angiotenzin ili hiperosmotičkih plazma inzulina davanje (kod pacijenata s dijabetesom tipa I).
Kao što je poznato, pod utjecajem povećanja aktivnosti plazma renina je poboljšana formiranje angiotenzin I, angiotenzin II i uz sudjelovanje angiotenzin-konvertirajućeg enzima (ACE). Angiotenzin II ima dvojni učinak - i vazokonstriktor i stimulira izlučivanje aldosterona. Stoga, u suradnji s dijabetesom često imaju povišeni krvni tlak usvojen blokiranje droge ciklosporin (kaptopril, enalapril, lizinopril, ramipril, pirindapril i dr.). Osim ACE antagonista, također se koriste blokatori angiotenzin II receptora (losartan, aprovel).
U prisutnosti tahikardija ili ritma poremećaji srčanim kontrakcijama koriste u hipertenzija adrenobeta selektivnog blokera (atenolol, metoprolol, kordanum, bisoprolol et al.). Ne preporučuje se svrha ovih preparata dijabetičara s tendencijom hipoglikemija, jer inhibiraju sympathoadrenal odgovor na hipoglikemiju, što je jedan od glavnih klinička manifestacija hipoglikemija.
Hipotenzivni učinak kalcijskih antagonista je zbog opuštajućeg učinka na miofibrile arteriola i smanjenje otpornosti perifernih krvnih žila. Osim toga, ovi lijekovi poboljšavaju koronarnu krvotok, tj. Imaju antianginalni učinak u prisustvu IHD-a.
U liječenju pacijenata koriste se selektivni blokatori kalcija u verapamilu (izoptin), nifedipin (corinfar) i diltiazem (norvask), koji ne utječu značajno na metabolizam ugljikohidrata.
U nedostatku dostatnog hipotenzivnog učinka od ACE blokera, kombinacija s adrenobatnim blokatorima ili antagonistima kalcija je moguća. Treba napomenuti da ACE i blokatori kalcija imaju nefroprotektivni učinak i koriste se u malim dozama u početnim fazama arterijske hipertenzije.
Svi antihipertenzivni lijekovi u liječenju pacijenata kombiniraju se sa ograničenjem u prehrani soli soli od soli do 5,5-6 grama, kao i kod diuretika. Lijekovi koji štede kalij nije indiciran za bolesnike s dijabetičkom nefropatijom, uz hiperkalijemija (giporeninemični hipoaldosteronizam).
Korištenje tiazin diuretika često uzrokuje kršenje tolerancije glukoze potiskivanjem oslobađanja inzulina. Međutim, težina povećanja glikemije može biti drugačija, što općenito ne sprečava njihovu upotrebu.
Ako je prisutna ortostatska hipotenzija, metildopa, prazosin i rezerpin trebaju se koristiti s oprezom, jer mogu pogoršati pojavu ortostatske hipotenzije.
Diuretici koji štede kalij (aldactone, triampteren, veroshpiron) koji se koriste u kombinaciji s ACE-blokatora, čime se eliminira kašnjenja i nagiba natrij hipokalijemiju blokirajući djelovanje aldosterona u bubrežnim kanalićima.
Liječenje hipertenzije kod dijabetesa treba početi što je ranije moguće, a krvni tlak bi se trebao održavati na razinama ne većim od 130/80 mmHg. Čl.
Prevencija i sprečavanje napredovanja ateroskleroze igra važnu ulogu i hiperlipidemije korekciju, što je jedan od dodatnih razloga za to otegotna. Da biste to učinili, morate eliminirati pretilosti, hipotireozu i bolesti bubrega, odustati alkohol. Hiperlipidemija IV, V i rijetkih vrsta I ograničenje može liječiti prehrambene masti (ako chylous serum VLDL - lipoproteina vrlo niske gustoće). Na višim razinama LDL (lipoproteina niske gustoće) koji se sastoji od 75% kolesterola preporuča prehranu njihove (ne više od 300 mg / dan) restrikcijskog proizvoda, dodavanjem prehrani proizvode s visokim sadržajem nezasićenih masti i proteina soje. Kolestiramin, Polisponin, Tribusponin inhibiraju apsorpciju kolesterola u crijevima. Miskleron i sinteza tsitamifen retard kolesterola i smanjiti triglicerida. Za lijekove, ubrzava metabolizam masti i izlučivanje, žučne kiseline, smole uključuju, linetol arachidyl, heparinoide, guar i vitamine (nikotinska kiselina, piridoksin) i lipotropics (metionin, kolin klorid).
U prisutnosti bolesnika s koronarnom bolesti srca, preporuča se korištenje nitrata brzo (nitroglicerin) i dugo-djelujući (nitrong, sustak, Trinitrolong, Irska nitrosorbid), učinak koji je povezan s opuštanje glatkih mišića žila, smanjuje venskog protoka na srce, istovar miokarda i reperfuzijom u miokarda, kao i povećanu sintezu prostaciklina na krvožilne stijenke. U liječenju koronarne bolesti su također upotrijebiti blokatori (trazikor, Cordarone, kordanum).
Liječenje akutnog infarkta miokarda provodi se uobičajenim načinima. Da bi se smanjio rizik od češćih pojava kod pacijenata sa šećernom bolešću, poželjno je da se ventrikularna fibrilacija daje intravenozno davanje lidokaina. Budući da je u većini slučajeva za vrijeme akutnog infarkta miokarda u dijabetičara povećava hiperglikemije, pogodan (ako je potrebno), u odnosu na osnovnu terapiju oralni pripravci sulfanilamida davati male doze redovite injekcije inzulina je 3-4. Nije potrebno prenositi pacijente s dijabetesom tipa II iz oralnih lijekova na inzulin, jer to često prati i teška inzulinska rezistencija. Kombinacija oralnih (sulfanilamidnih) lijekova s inzulinom sprječava ovu komplikaciju inzulinske terapije i blago utječe na razinu glikemije, sprječavajući hipoglikemijske reakcije. Dnevnu glikemiju treba održavati u rasponu od 8,33-11,1 mmol / l (150-200 mg%).
Najučinkovitiji postupak za liječenje dijabetičke kardiomiopatije i srčane autonomna neuropatija je maksimalna kompenzacija dijabetesa, njegovih svojstveni metaboličkih poremećaja i prevenciju progresije dijabetičke mikroangiopatije. U cilju poboljšanja mikrocirkulaciju koristi Trentalum, komplamin, zvona, prodektina, karmidin povremeno tečajeve za 2-3 mjeseci. U liječenju pomoću inozitol-F, Riboxinum kokarboksilazu, vitamine grupe B i C, u prisutnosti simptoma autonomna neuropatija preporučuje dijeta bogata mioinozitola, antiholesteraznye pripravci adenil-50 dipromony u tijeku liječenja 2-3 mjeseca u godini. Od patogenezi dijabetičke neuropatije, značajna uloga nakupljanje sorbitola u tkivu živaca, velike nade su položene na uporabu inhibitora aldoza-reduktaze (sorbinila, izodibut), koje su u fazi kliničkih ispitivanja.


 [
[