Medicinski stručnjak članka
Nove publikacije
Shizofrenija
Posljednji pregledao: 04.07.2025

Svi iLive sadržaji medicinski se pregledavaju ili provjeravaju kako bi se osigurala što je moguće točnija činjenica.
Imamo stroge smjernice za pronalaženje izvora i samo povezujemo s uglednim medijskim stranicama, akademskim istraživačkim institucijama i, kad god je to moguće, medicinski pregledanim studijama. Imajte na umu da su brojevi u zagradama ([1], [2], itd.) Poveznice koje se mogu kliknuti na ove studije.
Ako smatrate da je bilo koji od naših sadržaja netočan, zastario ili na neki drugi način upitan, odaberite ga i pritisnite Ctrl + Enter.
Shizofrenija je ozbiljan i kronični mentalni poremećaj koji utječe na razmišljanje, osjećaje i ponašanje osobe. Osobe sa shizofrenijom mogu iskusiti niz simptoma, uključujući slušne halucinacije ( slušne halucinacije ), delirij (nepovezano ili besmisleno razmišljanje), zbunjenost oko vremena i mjesta te kognitivno oštećenje. Poremećaj obično počinje u ranoj odrasloj dobi, često u adolescenciji ili ranoj odrasloj dobi.
Glavne karakteristike shizofrenije uključuju:
- Pozitivni simptomi: Ovi simptomi uključuju slušne i vizualne halucinacije, delirij (zbunjene misli i govor), deluzije (uvjerenja koja nisu utemeljena na stvarnosti) i poremećaje mišljenja.
- Negativni simptomi: Negativni simptomi uključuju apatiju, socijalno povlačenje, anedoniju (nemogućnost doživljavanja zadovoljstva), apraksiju (oštećena sposobnost obavljanja svakodnevnih zadataka) i siromaštvo govora.
- Neorganiziranost: Neorganiziranost uključuje oštećenja u sposobnosti održavanja logičnog slijeda misli i normalnog društvenog i profesionalnog funkcioniranja.
- Kognitivni simptomi: To su poremećaji kognitivnih funkcija poput pamćenja, pažnje i planiranja.
Uzroci shizofrenije još nisu u potpunosti shvaćeni niti istraženi, ali se vjeruje da mogu uključivati genetske čimbenike, neurokemijske neravnoteže u mozgu i čimbenike okoliša poput stresa, lijekova i izloženosti u ranom djetinjstvu.
Liječenje shizofrenije uključuje kombinaciju lijekova (psihofarmakoterapija) i psihosocijalnih intervencija (psihoterapija, rehabilitacija i podrška). Cilj liječenja je smanjenje simptoma, poboljšanje kvalitete života i upravljanje bolešću. Rano otkrivanje i liječenje mogu pomoći u smanjenju učinaka shizofrenije i poboljšanju prognoze.
Epidemiologija
Globalna prevalencija shizofrenije standardizirana prema dobi u 2016. godini procijenjena je na 0,28% (95% UI: 0,24–0,31), što pokazuje početak shizofrenije u adolescenciji i ranoj odrasloj dobi, s vrhuncem prevalencije oko 40. godine života i padom u starijim dobnim skupinama. Nisu uočene spolne razlike u prevalenciji.[ 4 ]
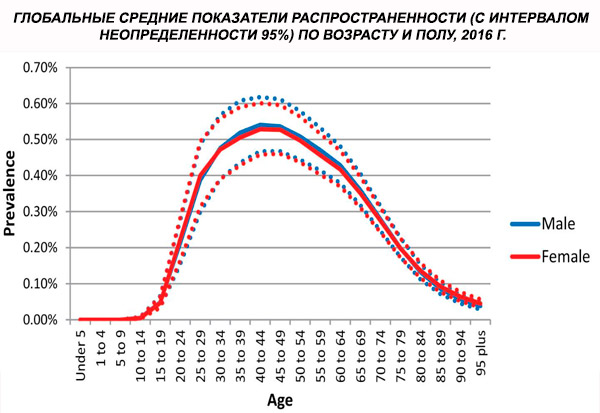
Diljem svijeta, prevalencija slučajeva porasla je s 13,1 (95% CI: 11,6–14,8) milijuna u 1990. na 20,9 (95% CI: 18,5–23,4) milijuna slučajeva u 2016. Dobna skupina 25–54 godine.
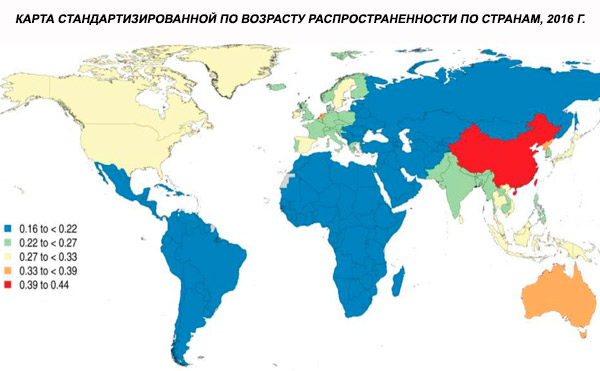
Diljem svijeta, prevalencija shizofrenije iznosi oko 1%. Stope su slične među muškarcima i ženama i relativno su konstantne u svim kulturama. Prevalencija je veća među nižim socioekonomskim slojevima u gradovima, moguće zbog onesposobljavajućih učinaka nezaposlenosti i siromaštva. Slično tome, veća prevalencija među usamljenim ljudima može odražavati učinak bolesti ili preteča bolesti na socijalno funkcioniranje. Prosječna dob početka bolesti je oko 18 godina kod muškaraca i 25 godina kod žena. Shizofrenija rijetko počinje u djetinjstvu, ali se može pojaviti u ranoj adolescenciji i kasnoj odrasloj dobi (ponekad se naziva parafrenija).
 [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
[ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ], [ 13 ]
Faktori rizika
Pojava psihotropnih lijekova i modernih visoko osjetljivih neurokemijskih metoda omogućila je uspostavljanje veze između funkcije središnjeg živčanog sustava i mentalnih poremećaja. Istraživanje mehanizama djelovanja psihotropnih lijekova omogućilo je postavljanje niza hipoteza o ulozi određenih neurotransmitera u patogenezi psihoze i shizofrenije. Hipoteze sugeriraju uključenost dopamina, norepinefrina, serotonina, acetilkolina, glutamata, nekoliko peptidnih neuromodulatora i/ili njihovih receptora u patogenezu ovih poremećaja. Dopaminska hipoteza o shizofreniji ostala je dominantna više od četvrt stoljeća.
 [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
[ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ]
Dopamin
Psihostimulansi, uključujući kokain, amfetamin i metilfenidat, aktiviraju dopaminergički sustav mozga. Njihova zlouporaba može uzrokovati paranoidnu psihozu, koja podsjeća na pozitivne simptome shizofrenije. Kod pacijenata sa shizofrenijom, psihostimulansi mogu izazvati pogoršanje psihoze. Suprotno tome, postoje jaki dokazi da je djelovanje tipičnih neuroleptika povezano s blokadom dopaminskih receptora. Prvo, većina tipičnih neuroleptika može uzrokovati ekstrapiramidne nuspojave, koje se mogu razviti smrću dopaminergičnih neurona (kao, na primjer, kod Parkinsonove bolesti). Drugo, studije vezanja receptora otkrile su vezu između kliničke učinkovitosti tipičnih neuroleptika i njihovog afiniteta za dopaminske D2 receptore. Štoviše, pokazalo se da antipsihotična aktivnost neuroleptika ne ovisi o njihovoj interakciji s drugim receptorima: muskarinskim, alfa-adrenergičkim, histaminskim ili serotoninskim. Sve to daje osnovu za pretpostavku da su simptomi shizofrenije uzrokovani prekomjernom stimulacijom dopaminskih receptora, vjerojatno u kortiko-limbičkim područjima mozga. [ 21 ]
Međutim, slaba točka dopaminske hipoteze shizofrenije jest da učinak na dopaminske receptore utječe uglavnom na pozitivne simptome, a ima mali učinak na negativne simptome i kognitivne poremećaje. Osim toga, nije bilo moguće utvrditi primarni defekt u dopaminskom prijenosu kod shizofrenije, budući da su istraživači dobili različite rezultate prilikom funkcionalne procjene dopaminergičkog sustava. Rezultati određivanja razine dopamina i njegovih metabolita u krvi, urinu i cerebrospinalnoj tekućini bili su neuvjerljivi zbog velikog volumena tih bioloških okruženja, što je izjednačilo moguće promjene povezane s ograničenom disfunkcijom dopaminergičkog sustava kod shizofrenije.
Povećanje broja dopaminskih receptora u kaudatnoj jezgri kod shizofrenije također se može smatrati potvrdom dopaminske hipoteze, ali interpretacija tih promjena je teška i one možda nisu toliko uzrok koliko posljedica bolesti. [ 22 ] Informativniji pristup procjeni stanja dopaminergičkog sustava temelji se na korištenju liganada koji selektivno interagiraju s D2 receptorima i omogućuju nam određivanje njihovog kapaciteta vezanja. Usporedbom broja zauzetih receptora prije i nakon primjene lijeka moguće je procijeniti omjer oslobađanja i ponovnog preuzimanja dopamina. Dvije nedavne studije korištenjem pozitronske emisijske tomografije (PET), temeljene na ovoj tehnici, pružile su prvi izravni dokaz za istinitost hiperdopaminergičke teorije shizofrenije. [ 23 ], [ 24 ]
Mjerenje dopamina i njegovih metabolita u moždanom tkivu prilikom obdukcije također može biti važno. Međutim, budući da se stanice raspadaju nakon smrti, prave koncentracije dopamina u tkivu često je teško odrediti. Nadalje, primjena antipsihotika također može utjecati na rezultate obdukcijskih biokemijskih studija. Unatoč tim metodološkim ograničenjima, obdukcijske studije otkrile su neurokemijske razlike u mozgu pacijenata sa shizofrenijom i kontrolne skupine. Na primjer, obdukcija mozga pacijenata sa shizofrenijom otkrila je povišene koncentracije dopamina u lijevoj amigdali (dijelu limbičkog sustava). Ovaj nalaz potvrđen je u nekoliko studija i vjerojatno nije artefakt (budući da su promjene lateralizirane). Povećani postsinaptički dopaminski receptori također su zabilježeni u mozgu pacijenata sa shizofrenijom koji nisu primali antipsihotičku terapiju. Ovi podaci potvrđuju da povećani broj receptora nije posljedica terapije lijekovima. Osim toga, postoje dokazi o povećanju broja dopaminskih D4 receptora u određenim područjima mozga, bez obzira na to je li pacijent uzimao neuroleptike ili ne.
Međutim, dopaminska hipoteza ne može objasniti razvoj abuličnih i anhedonističkih manifestacija shizofrenije. Kao što je već spomenuto, čini se da je kompleks negativnih simptoma relativno neovisan o pozitivnim simptomima. Zanimljivo je da agonisti dopaminskih receptora mogu pozitivno utjecati na negativne simptome, dok antagonisti receptora potiču njihov razvoj kod ljudi i modeliraju ih kod laboratorijskih životinja. Dakle, iako povišene razine dopamina u prednjem cingularnom korteksu i drugim limbičkim strukturama mogu djelomično uzrokovati pozitivne psihotične simptome, negativni simptomi mogu biti posljedica smanjene aktivnosti dopaminergičkog sustava u prefrontalnom korteksu. Možda je zato teško stvoriti antipsihotik koji bi istovremeno ispravljao dopaminergičku hiperfunkciju u nekim područjima mozga i njihovu hipofunkciju u drugima.
 [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
[ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ], [ 31 ]
Glutamatergička hipoteza razvoja shizofrenije
Glutamat je glavni ekscitacijski neurotransmiter u mozgu. Interes za njegovu moguću ulogu u patogenezi shizofrenije proizašao je iz podataka o kompleksu N-MemuA-D-acuapmame (NMDA) receptora, glavnom podtipu glutamatnih receptora. Nedavne studije interakcija između glutamatergičkog, dopaminergičkog i GABAergičkog sustava mozga pokazale su da je fenciklidin, kada se primjenjuje akutno i kronično, psihotomimetik koji nekompetitivno blokira ionski kanal NMDA receptora. Akutna primjena fenciklidina proizvodi učinke slične pozitivnim, negativnim i kognitivnim simptomima shizofrenije. Osim toga, izvješća o dugotrajnom pogoršanju psihoze u bolesnika sa shizofrenijom potvrđuju psihotomimetička svojstva fenciklidina. Dugotrajna primjena fenciklidina inducira stanje dopaminergičkog deficita u prefrontalnom korteksu, što može biti odgovorno za razvoj negativnih simptoma. Osim toga, i fenciklidin i njegov analog ketamin slabe glutamatergički prijenos. Opažanja simptoma sličnih shizofreniji kod osoba koje zloupotrebljavaju fenciklidin potvrđena su studijama na zdravim dobrovoljcima, kod kojih je ketamin izazvao prolazne, blage pozitivne, negativne i kognitivne simptome karakteristične za shizofreniju. Poput fenciklidina, ketamin je izazvao iskrivljenje percepcije. Dakle, glutamatergički nedostatak uzrokuje iste simptome kao i u hiperdopaminergičkom stanju, koji nalikuju manifestacijama shizofrenije. Glutamatergički neuroni mogu potisnuti aktivnost dopaminergičnih neurona putem NMDA receptora (izravno ili putem GABAergičkih neurona), što može objasniti vezu između glutamatergičkog sustava i dopaminske teorije shizofrenije. Ovi podaci podupiru hipotezu koja povezuje shizofreniju s insuficijencijom glutamatergičkih sustava. Sukladno tome, spojevi koji aktiviraju kompleks NMDA receptora mogu biti učinkoviti kod shizofrenije. [ 32 ], [ 33 ]
Teškoća u razvoju lijekova koji stimuliraju glutamatergički sustav je u tome što pretjerana glutamatergička aktivnost ima neurotoksični učinak. Međutim, zabilježeno je da aktivacija NMDA receptorskog kompleksa putem njegovog glicinskog mjesta samim glicinom ili D-cikloserinom ublažava negativne simptome kod pacijenata sa shizofrenijom, što je izvrstan primjer moguće praktične primjene glutamatergične hipoteze.
Glutamatergička hipoteza predstavlja veliki proboj u proučavanju biokemijskih poremećaja u shizofreniji. Do nedavno su se neurokemijske studije shizofrenije ograničavale na proučavanje mehanizama djelovanja neuroleptika, koji su se razvijali empirijski. Rastom znanja o neuronskoj organizaciji mozga i svojstvima neurotransmitera postalo je moguće prvo razviti patofiziološku teoriju, a zatim na njezinoj osnovi stvoriti nove lijekove. Različite hipoteze o podrijetlu shizofrenije koje danas postoje omogućuju nam da se nadamo da će se u budućnosti razvoj novih lijekova odvijati brže.
Druge neurotransmiterske i neuromodulatorne hipoteze za razvoj shizofrenije
Bogata serotonergička inervacija frontalnog korteksa i limbičkog sustava, sposobnost serotonergičkih sustava mozga da moduliraju aktivnost dopaminergičnih neurona i sudjeluju u regulaciji širokog raspona složenih funkcija naveli su brojne istraživače na zaključak da serotonin igra važnu ulogu u patogenezi shizofrenije. Od posebnog je interesa hipoteza da višak serotonina može uzrokovati i pozitivne i negativne simptome. [ 34 ] Ova je teorija u skladu sa sposobnošću klozapina i drugih neuroleptika nove generacije koji blokiraju serotoninske receptore da potisnu pozitivne simptome kod kronično bolesnih pacijenata otpornih na tipične neuroleptike. Međutim, brojne studije dovele su u pitanje sposobnost antagonista serotoninskih receptora da smanje negativne simptome povezane s psihozom, depresijom ili nuspojavama farmakoterapije. Ovi lijekovi nisu službeno odobreni kao tretman za primarne negativne simptome koji tvore temeljni defekt u shizofreniji. Međutim, ideja da antagonisti serotoninskih receptora (posebno 5-HT2a) mogu biti učinkoviti odigrala je važnu ulogu u razvoju neuroleptika nove generacije. Prednost kombiniranih antagonista D2/5-HT2 receptora vjerojatnije je niža učestalost ekstrapiramidnih nuspojava nego veća antipsihotična aktivnost. Međutim, budući da to poboljšava suradljivost (spremnost pacijenata na suradnju), liječenje je učinkovitije.
Postoje i hipoteze o važnosti disfunkcije noradrenergičkih sustava kod shizofrenije. Pretpostavlja se da je anhedonija jedna od najkarakterističnijih manifestacija shizofrenije, koja se sastoji od nemogućnosti primanja zadovoljstva i doživljavanja užitka, a drugi simptomi deficita mogu biti povezani s disfunkcijom noradrenergičkog sustava potkrepljenja. Međutim, rezultati biokemijskih i farmakoloških studija koje testiraju ovu hipotezu pokazali su se kontradiktornima. Kao i u slučaju hipoteza o dopaminu i serotoninu, pretpostavlja se da kod shizofrenije može doći i do smanjenja i do povećanja aktivnosti noradrenergičkih sustava.
Opće hipoteze o razvoju shizofrenije
Buduća istraživanja shizofrenije vjerojatno će biti vođena složenim modelima temeljenim na sintezi neuroanatomskih i neurokemijskih hipoteza. Primjer takvog pristupa je teorija koja uzima u obzir ulogu neurotransmiterskih sustava u narušavanju veza između korteksa, bazalnih ganglija i talamusa, koji tvore subkortikalno-talamokortikalne neuronske krugove. Moždana kora, putem glutamatergičnih projekcija na bazalne ganglije, olakšava provedbu odabranih radnji, a istovremeno potiskuje druge. [ 35 ] Glutamatergički neuroni stimuliraju interkalirane GABAergičke i kolinergičke neurone, koji zauzvrat potiskuju aktivnost dopaminergičnih i drugih neurona. Proučavanje neuroanatomskih i neurokemijskih mehanizama kortikalno-subkortikalnih krugova razmatranih u ovom modelu poslužilo je kao polazište za stvaranje novih hipoteza o patogenezi shizofrenije. Ovi modeli olakšavaju potragu za neurotransmiterskim ciljevima za nove lijekove, a također objašnjavaju neke od značajki djelovanja postojećih lijekova, poput fenciklidina, kod shizofrenije.
Kinan i Lieberman (1996.) predložili su moderni neuroanatomski model kako bi objasnili različito djelovanje atipičnih antipsihotika (poput klozapina ) u usporedbi s konvencionalnim lijekovima (npr. haloperidol ). Prema ovom modelu, različito djelovanje klozapina objašnjava se činjenicom da ima vrlo specifično djelovanje na limbički sustav bez utjecaja na aktivnost strijatalnih neurona, dok tipični antipsihotici imaju značajan učinak na funkciju strijatalnog sustava. Drugi antipsihotici sa sličnim svojstvima (npr. olanzapin ) također mogu imati prednost u odnosu na konvencionalne lijekove. Noviji antipsihotici (npr. risperidon i sertindol ) nisu toliko limbički ograničeni kao klozapin, ali se povoljno uspoređuju s tipičnim antipsihoticima po tome što je manja vjerojatnost da će uzrokovati neurološko oštećenje u terapijskim dozama. Istraživanje valjanosti ove i drugih hipoteza nastavit će se kako budu dostupni novi lijekovi s farmakološkim i klinički sličnim djelovanjem.
Patogeneza
Pacijentima sa shizofrenijom propisuju se određene skupine lijekova, ali izbor lijeka često nije toliko određen dijagnozom koliko pacijentovim simptomima i prirodom njihove kombinacije.
Iako su perceptivna distorzija i poremećaj ponašanja različiti simptomi, oni reagiraju na iste lijekove, antagoniste dopaminskih D2 receptora. [ 36 ], [ 37 ] To opravdava zajedničko razmatranje ova dva simptomska kompleksa kada se raspravlja o antipsihotičkoj terapiji.
Mehanizmi razvoja negativnih simptoma kod shizofrenije povezani su sa smanjenom aktivnošću dopaminergičkog sustava u prefrontalnom korteksu, a ne s njegovom hiperfunkcijom u limbičkim strukturama, za koju se pretpostavlja da je u osnovi psihoze. U tom smislu, javlja se zabrinutost da lijekovi koji potiskuju psihozu mogu pogoršati negativne simptome. [ 38 ], [ 39 ], [ 40 ] Istodobno, agonisti dopaminskih receptora mogu oslabiti negativne simptome, ali izazvati pozitivne simptome. Negativni simptomi su među ključnim manifestacijama shizofrenije i karakteriziraju ih trajni poremećaji emocionalno-voljne sfere. Do sada ne postoje lijekovi koji bi dokazano smanjili ove najvažnije manifestacije bolesti. Međutim, klinička ispitivanja atipičnih antipsihotika pokazala su da su sposobni smanjiti težinu negativnih simptoma, procijenjenih pomoću ljestvica ocjenjivanja. Ljestvice SANS, BPRS i PANSS sadrže stavke koje procjenjuju aktivnost u školi ili na poslu, ograničenje društvenih kontakata i emocionalnu odvojenost. Ovi simptomi mogu se smatrati općim manifestacijama bolesti, smanjujući se s slabljenjem psihoze, ali mogu biti povezani i s nuspojavama neuroleptika (npr. bradikinezija i sedativni učinak) ili depresije (npr. anhedonija). Dakle, pacijent s izraženim paranoidnim deluzijama na pozadini neuroleptičke terapije može postati društveniji i manje oprezan, a njegove emocionalne reakcije mogu postati življe kako paranoidni simptomi regresiraju. Ali sve to treba smatrati slabljenjem sekundarnih negativnih simptoma, a ne kao rezultat smanjenja primarnih afektivno-voljnih poremećaja.
Mnogi neuropsihološki testovi koji procjenjuju pažnju i obradu informacija te uključuju neuroanatomsku interpretaciju otkrivaju promjene kod pacijenata sa shizofrenijom. Kognitivna oštećenja kod pacijenata sa shizofrenijom nisu izravno povezana s glavnim simptomima bolesti i obično ostaju stabilna čak i uz značajnu regresiju psihotičnih simptoma. [ 41 ], [ 42 ] Kognitivna oštećenja, uz primarne negativne simptome, očito su jedan od važnih uzroka trajne neprilagođenosti i smanjene kvalitete života. Nedostatak učinka tipičnih neuroleptika na ove središnje manifestacije bolesti može objasniti tako visoku razinu invaliditeta kod pacijenata, unatoč sposobnosti neuroleptika da učinkovito suzbiju psihotične simptome i spriječe njihove recidive.
 [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
[ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ], [ 48 ], [ 49 ], [ 50 ], [ 51 ], [ 52 ]
Simptomi shizofrenije
Koncept shizofrenije kao jedne bolesti pojavio se početkom 20. stoljeća, kada je Emil Kraepelin sugerirao da paranoja, hebefrenija i katatonija nisu odvojene bolesti, već manifestacije demencije praecox. Također je napravio jasnu razliku između ovog oblika mentalne bolesti i manično-depresivne psihoze. To je postalo moguće nakon što je značajan broj slučajeva mentalnih bolesti povezan sa sifilisom, što je omogućilo njihovo razlikovanje od ostatka skupine pacijenata s mentalnim poremećajima. Otkriće etiologije, liječenja i prevencije neurosifilisa bila je jedna od glavnih pobjeda medicinske znanosti i dala je nadu da će se pronaći uzroci glavnih mentalnih poremećaja.
Eugen Bleuler (1950.) predložio je novi termin "shizofrenija" umjesto prethodno korištenog "dementia praecox", tvrdeći da je temeljni psihopatološki fenomen karakterističan za ovu bolest disocijacija ("cijepanje") - i "unutar" misaonog procesa i između misli i emocija. Termin "shizofrenija" bio je izraz ovog koncepta i, pak, imao je značajan utjecaj na njegov daljnji razvoj. Klasični oblici shizofrenije (npr. hebefrena, paranoidna, katatonična, jednostavna), kojima su kasnije dodani shizoafektivni i latentni, još se uvijek često dijagnosticiraju u kliničkoj praksi u deskriptivne svrhe, iako se u posljednje vrijeme uočava tendencija transformacije psihijatrijske terminologije pod utjecajem službene američke nomenklature DSM-III i DSM-IV. Međutim, identifikacija pojedinačnih oblika shizofrenije pokazala se neproduktivnom u smislu razvoja diferencirane terapije ili proučavanja etiologije i patogeneze.
MKB-10 navodi sljedeće simptome shizofrenije: deluzije (bizarne, grandiozne ili progoniteljske), poremećeno razmišljanje (povremeni ili nelogični tok misli ili nerazumljiv govor), perceptivni poremećaji (halucinacije, osjećaji pasivnosti, ideje reference), poremećaji raspoloženja, poremećaji kretanja (katatonija, agitacija, stupor), pad osobnosti i smanjeno funkcioniranje.
Tijekom života, shizofrenija se razvija u 0,28% (95% UI: 0,24–0,31). U djetinjstvu se simptomi shizofrenije manifestiraju slabljenjem motivacije i emocionalnih reakcija. Naknadno je osjećaj za stvarnost narušen, a percepcija i razmišljanje značajno odstupaju od normi koje postoje u određenoj kulturi, što se obično manifestira deluzijama i slušnim halucinacijama. Vizualne i somatske halucinacije, dezorganizacija mišljenja i ponašanja također su česte.
Psihoza povezana s poremećajem osjećaja za stvarnost obično se manifestira kod muškaraca u dobi od 17 do 30 godina, a kod žena u dobi od 20 do 40 godina. Tijek i ishod psihotičnih poremećaja vrlo su varijabilni. U nekih pacijenata (oko 15-25%) prva psihotična epizoda završava potpunom remisijom, a u sljedećih 5 godina nema psihotičnih poremećaja (međutim, tijekom naknadnog promatranja udio tih pacijenata se smanjuje). U ostalih pacijenata (otprilike 5-10%) izraženi psihotični poremećaji perzistiraju bez remisije dugi niz godina. U većine pacijenata, nakon prve psihotične epizode, dolazi do djelomične remisije, a potom se periodično opažaju pogoršanja psihotičnih simptoma.
Općenito, dok težina psihotičnih poremećaja doseže plato 5-10 godina nakon prve epizode, emocionalno-voljno osiromašenje se nastavlja dulje vrijeme. [ 53 ] Progresija simptoma shizofrenije često je posljedica porasta primarnih poremećaja povezanih sa shizofrenijom. To uključuje autizam, gubitak radne sposobnosti, teškoće u učenju i nisko samopoštovanje drugih. Kao rezultat toga, pacijenti ostaju sami, ne mogu pronaći posao i podložni su stresu, što može izazvati pogoršanje simptoma i povećanje njihovog funkcionalnog oštećenja. Osim toga, sama dijagnoza shizofrenije i dalje izaziva negativnu reakciju, među ostalima, što dodatno ograničava pacijentove sposobnosti. Iako s godinama postoji tendencija slabljenja simptoma shizofrenije i čestog poboljšanja funkcionalnog stanja, to ne može nadoknaditi izgubljene godine života pacijenta i propuštene prilike.
Veza između kriminalne aktivnosti i shizofrenije
Wessely i suradnici su u svojoj studiji Camberwell Register-a pokušali odgovoriti na pitanje: "Je li shizofrenija povezana s povećanim rizikom i učestalošću počinjenja kaznenih djela?" Zaključili su da osobe sa shizofrenijom, iako se općenito ne smatraju osobama s povećanim rizikom od kriminalnog ponašanja, imaju veći rizik od osude za nasilna kaznena djela od drugih mentalnih poremećaja. Postojao je povećan rizik od nasilja i stoga osude za nasilje među osobama s psihozom, ali ta je povezanost bila manje jasna u odsutnosti komorbidne zlouporabe droga. U pregledu psihijatrijskog morbiditeta kod zatvorenika od strane Ureda za nacionalnu statistiku, prevalencija funkcionalne psihoze u proučavanoj godini bila je 7% među osuđenim muškarcima, 10% među neosuđenim pritvorenim muškarcima i 14% među zatvorenicama, u usporedbi s usporedivom brojkom od 0,4% u općoj populaciji. Rezultati ovog pregleda mogu zahtijevati ponovno razmatranje gore navedenih rezultata, jer je vrlo malo vjerojatno da bi se razlike u stopama mentalnih poremećaja između zatvorske i opće populacije ove veličine mogle objasniti pristranošću sudova prema izricanju kazni mentalno oboljelim osobama. Naravno, ovi rezultati ni na koji način ne ukazuju na uzročnu vezu između kriminala i psihoze, već samo na povezanost.
Povezanost shizofrenije s nasilnim zločinima općenito je dobila više pozornosti nego povezanost shizofrenije s drugim zločinima. [ 54 ], [ 55 ] Taylorov pregled istraživanja na tu temu zaključuje da se kod osoba sa shizofrenijom i osudama za nasilne zločine nasilni činovi pretežno događaju nakon početka bolesti. Studija shizofrenije s prvom epizodom pokazuje da je među pacijentima s prvom epizodom više od trećine sudjelovalo u nasilnom ponašanju mjesec dana prije prijema, uključujući potencijalno po život opasno ponašanje i bizarno seksualno ponašanje. Mnogi od ovih pacijenata imali su kontakt s policijom prije prvog prijema, ali malo ih je optuženo nakon prijema. Taylor je istraživao mogućnost shizofrenije u uzastopnom uzorku pritvorenika u zatvoru Brixton. Prevalencija osuda za nasilne zločine među osobama sa shizofrenijom bila je približno 12% do 13%. Otprilike 5% do 8% kontrolne skupine osuđeno je za nasilne zločine. Prema izvješću Nacionalne povjerljive istrage o ubojstvima osoba s mentalnim bolestima, 5% osuđenih za ubojstvo imalo je simptome psihoze. Suprotno uvriježenom mišljenju o ljudima s psihozom, žrtva je najčešće član obitelji, a ne stranac (općenitiji nalaz za nasilno ponašanje u uzorku zajednice u studiji Steadmana i suradnika).
Neki specifični simptomi shizofrenije povezani su s nasiljem. Tako je Virkkunen, proučavajući skupinu shizofrenih pacijenata u Finskoj koji su bili krivi za teške epizode nasilja i skupinu palikuća, otkrio da je 1/3 njih počinila zločine izravno kao posljedicu halucinacija ili deluzija; preostale 2/3 počinile su zločine zbog problema uzrokovanih stresom u obitelji. Simptomi prijetnje/gubitka kontrole nad situacijom izravno su povezani s nasiljem. Kod simptoma koji uništavaju osjećaj osobne autonomije i sposobnost utjecaja na situaciju, pacijenti mogu smatrati svoje postupke suzbijanja prijetnji povezanih s njima opravdanima („racionalnost unutar iracionalnosti“).
Pacijenti s deluzijskim psihozama koji počine nasilna djela kao rezultat svojih ideja razlikuju se od nenasilnih pacijenata po svojoj preokupaciji dokazima koji podupiru njihove ideje, uvjerenju da su takvi dokazi pronađeni i afektivnim promjenama, posebno depresiji, ljutnji ili strahu, povezanim s njihovom deluzijom. U studijama u Brixtonu koje su proveli Taylor i suradnici, deluzije pasivnosti, religijske deluzije i deluzije utjecaja bile su značajno više povezane s nasilnim djelima.
Rizik povezan s aktivnim simptomima shizofrenije, uključujući simptome prijetnje/gubitka kontrole, uvelike se povećava zlouporabom droga. Uloga potonjeg faktora istaknuta je studijom Steadmana i suradnika: kada je ovaj faktor kontroliran, stopa nasilja među nedavno otpuštenim psihijatrijskim pacijentima nije bila veća od stope nasilja u općoj populaciji. Halucinacije kao dio bolesti najčešće su povezane s nasiljem ako su to halucinacije naredbe ili ako se lažno percipirani okusi i mirisi tumače kao „dokaz“ za zablude kontrole. Manje je shvaćena uloga abnormalnog razvoja osobnosti u počinjenju zločina od strane osoba sa shizofrenijom (bilo da se radi o komorbidnom stanju ili posljedici bolesti).
 [ 56 ], [ 57 ], [ 58 ], [ 59 ]
[ 56 ], [ 57 ], [ 58 ], [ 59 ]
Teorije simptoma shizofrenije
Izvorni koncept shizofrenije kao neurodegenerativne bolesti s ranim početkom i stalnim progresijom (dementia praecox) trenutno se odbacuje. Moderne hipoteze smatraju shizofreniju neurološkim razvojem bolešću povezanom s oštećenim razvojem živčanog sustava i progresijom samo u prvim godinama, ali ne i tijekom cijelog života, što je više u skladu s kliničkim opažanjima. [ 60 ], [ 61 ] Disontogenetska teorija shizofrenije omogućuje nam razumijevanje uloge utvrđenih etioloških čimbenika. Čimbenici rizika za shizofreniju, poput rođenja zimi, pozitivne obiteljske anamneze, komplicirane trudnoće i poroda, mogu poremetiti razvoj mozga, rano formirajući predispoziciju za bolest. Promatranja djece s nasljednom predispozicijom, na primjer, one rođene od majki koje boluju od shizofrenije, otkrila su vezu između prisutnosti motoričkih, kognitivnih i afektivnih poremećaja i naknadnog razvoja psihoze. Postoji rasprava o tome je li psihoza rezultat napredovanja bolesti u djetinjstvu i adolescenciji ili se javlja kada se predispozicija koja je nastala u ranim godinama, ali je ostala stabilna, manifestira tijekom adolescencije, u uvjetima povećanog psihološkog stresa. Ove teorije se međusobno ne isključuju, jer obje sugeriraju ranu pojavu blagih simptoma i naknadni razvoj potpune psihoze. Treba napomenuti da nakon što bolest dosegne psihotičnu razinu, ni metode neuroimaginga, ni neuropsihološka istraživanja, ni kliničko promatranje, ni, konačno, patomorfološki podaci ne ukazuju na daljnju progresiju bolesti.
Većina pacijenata sa shizofrenijom i dalje ima negativne simptome tijekom cijelog života, a sve veća socijalna neprilagođenost može biti posljedica odnosa između pacijenta i društva. [ 62 ] To se može objasniti na vrlo osnovnoj razini, na primjer, razmatranjem problema zapošljavanja. Nakon psihotične epizode, pacijentu je teško vratiti se svom prethodnom životu i prethodnom zanimanju. Čak i u odsutnosti bilo kakvih simptoma, poslodavci, suradnici, prijatelji i rodbina ne smatraju ga sposobnom osobom. Stopa nezaposlenosti među pacijentima sa shizofrenijom doseže 80%, iako značajan udio njih zadržava svoju radnu sposobnost. Značaj ovog faktora dobro je prikazan u studijama sociocentričnih kultura u zemljama u razvoju, gdje pacijenti sa shizofrenijom mogu održati svoj društveni i profesionalni status u znatno manje stresnom okruženju. U tim zemljama bolest ima benigniji tijek. Detaljnu raspravu o etiologiji i neurobiološkim temeljima shizofrenije dali su Carpenter i Б.uchanan, Waddington.
Odavno je uočeno da su pacijenti sa shizofrenijom vrlo heterogeni u odnosu na prirodu početka bolesti, vodeće simptome, tijek, učinkovitost liječenja i ishod. Godine 1974. predložena je alternativna hipoteza (Strauss i sur., 1974.), temeljena na podacima iz presječnih i dugotrajnih kliničkih promatranja, koji ukazuju na relativnu neovisnost između pozitivnih psihotičnih simptoma, negativnih simptoma i kršenja međuljudskih odnosa. Bit hipoteze je da ove skupine simptoma imaju neovisnu psihopatološku osnovu i ne predstavljaju manifestacije jednog patofiziološkog procesa. [63 ] Tijekom razdoblja promatranja uočena je visoka korelacija između težine psihopatoloških simptoma povezanih s jednom skupinom i, obrnuto, nije uočena korelacija između težine simptoma povezanih s različitim skupinama. Ti su podaci potvrđeni u brojnim studijama, ali s jednim dodatkom. Pokazalo se da su halucinacije i deluzije usko povezane jedna s drugom, ali ne koreliraju s drugim pozitivnim simptomima (na primjer, dezorganizacija mišljenja i ponašanja). Trenutno je općeprihvaćeno da ključne manifestacije shizofrenije uključuju iskrivljenje osjećaja za stvarnost, dezorganizaciju mišljenja i ponašanja, negativne simptome i kognitivno oštećenje. Negativni simptomi shizofrenije uključuju slabljenje emocionalnih reakcija i njihovih vanjskih manifestacija, siromaštvo govora i smanjenu socijalnu motivaciju. Ranije je Kraepelin opisao ove manifestacije kao "isušivanje izvora volje". Razlike između skupina simptoma izuzetno su važne pri propisivanju farmakoterapije. Ostale kliničke manifestacije koje su važne s terapijskog gledišta uključuju depresiju, anksioznost, agresiju i neprijateljstvo, suicidalno ponašanje.
Dugi niz godina učinak lijekova kod shizofrenije procjenjivao se uglavnom prema njihovom učinku na psihotične simptome ili povezane parametre, poput trajanja hospitalizacije ili remisije. Prepoznavanjem relativne neovisnosti različitih skupina simptoma, sveobuhvatna procjena učinka terapije na svaku od tih skupina postala je standard. Pokazalo se da standardna antipsihotična terapija praktički nema učinka na kognitivno oštećenje i negativne simptome shizofrenije. [ 64 ] U međuvremenu, ove dvije skupine simptoma mogu imati odlučujući utjecaj na težinu pacijentovog stanja i kvalitetu njegovog života. Svijest o ograničenjima tradicionalne farmakoterapije postala je poticaj za razvoj novih sredstava za liječenje ovih manifestacija shizofrenije.
Shizofrenija je kronična bolest koja može napredovati tijekom nekoliko egzacerbacija, iako trajanje i karakteristike egzacerbacija mogu varirati. Pacijenti sa shizofrenijom obično razvijaju psihotične simptome 12 do 24 mjeseca prije traženja liječenja. Premorbidno razdoblje može uključivati normalnu ili oštećenu socijalnu kompetenciju, blagu kognitivnu dezorganizaciju ili perceptivne distorzije, smanjenu sposobnost doživljavanja užitka (anhedonija) i druge opće poteškoće u suočavanju. Takvi simptomi shizofrenije mogu biti suptilni i prepoznati tek retrospektivno ili mogu biti izraženiji s oštećenjem socijalnog, akademskog i profesionalnog funkcioniranja. Subklinički simptomi mogu biti prisutni u prodromalnom razdoblju, uključujući povlačenje ili izolaciju, razdražljivost, sumnjičavost, neobične misli, perceptivne distorzije i dezorganizaciju. Početak bolesti (deluzije i halucinacije) može biti iznenadan (tijekom dana ili tjedana) ili spor i postupan (tijekom godina). Tijek shizofrenije može biti epizodičan (s očitim egzacerbacijama i remisijama) ili kontinuiran; postoji tendencija pogoršanja funkcionalnog deficita. U kasnoj fazi bolesti, obrasci bolesti mogu biti stabilni, stupanj invaliditeta se može stabilizirati, pa čak i smanjiti.
Općenito, simptomi shizofrenije kao takve mogu se podijeliti na pozitivne, negativne, kognitivne i dezorganizacijske simptome. Pozitivne simptome karakterizira višak ili iskrivljenje normalnih funkcija; negativne simptome karakterizira smanjenje ili gubitak normalnih funkcija. Dezorganizacijski simptomi uključuju poremećaje u razmišljanju i neprimjereno ponašanje. Kognitivni simptomi su poremećaji u obradi informacija i poteškoće u rješavanju problema. Klinička slika može uključivati simptome iz jedne ili svih ovih kategorija.
Pozitivni simptomi shizofrenije mogu se podijeliti na deluzije i halucinacije, odnosno poremećaje mišljenja i neprimjereno ponašanje. Deluzije su lažna uvjerenja. Kod deluzija progona, pacijent vjeruje da ga netko uznemirava, prati ili vara. Kod deluzija reference, pacijent vjeruje da su mu odlomci iz knjiga, novina, tekstova pjesama ili drugi vanjski znakovi relevantni. Kod deluzija umetanja ili povlačenja misli, pacijent vjeruje da drugi ljudi mogu čitati njegove misli, da njegove misli prenose drugi ili da mu vanjske sile usađuju misli i impulse. Halucinacije mogu biti slušne, vizualne, olfaktorne, gustatorne ili taktilne, ali slušne halucinacije su daleko najčešće. Pacijent može čuti glasove koji komentiraju njegovo ponašanje, razgovaraju jedni s drugima ili daju kritične i uvredljive primjedbe. Deluzije i halucinacije mogu biti izuzetno uznemirujuće za pacijenta. [ 65 ]
Poremećaji mišljenja uključuju neorganizirano razmišljanje s nekoherentnim, besciljnim govorom, s stalnim prelascima s jedne teme na drugu. Poremećaji govora mogu varirati od blage neorganiziranosti do nepovezanosti i besmislenosti. Neprimjereno ponašanje može uključivati dječju glupost, uznemirenost te neprimjeren izgled i manire. Katatonija je ekstremni oblik poremećaja u ponašanju koji može uključivati održavanje krutog držanja i uporan otpor pokretu ili besciljnu spontanu motoričku aktivnost.
Negativne (deficitarne) manifestacije bolesti izražavaju se u obliku i uključuju spljošteni afekt, siromaštvo govora, anhedoniju i asocijalnost. Kod spljoštenog afekta, lice pacijenta djeluje hipomimetički, sa slabim kontaktom očima i nedovoljnom ekspresivnošću. Siromaštvo govora očituje se smanjenjem govorne produkcije, jednosložnim odgovorima na pitanja, stvarajući dojam unutarnje praznine. Anhedonija može odražavati nedovoljan interes za aktivnost i povećanje besciljne aktivnosti. Asocijalnost se očituje nedovoljnim interesom za odnose s ljudima. Negativni simptomi često dovode do slabe motivacije i smanjenja svrhovitosti ponašanja.
Kognitivni deficiti uključuju probleme s pažnjom, obradom jezika, radnim pamćenjem, apstraktnim razmišljanjem, rješavanjem problema i razumijevanjem socijalnih interakcija. Pacijentovo razmišljanje može postati kruto, a sposobnost rješavanja problema, razumijevanja tuđih gledišta i učenja iz iskustva smanjena. Simptomi shizofrenije obično narušavaju sposobnost funkcioniranja i značajno ometaju rad, društvene odnose i brigu o sebi. Nezaposlenost, izolacija, poremećeni odnosi i smanjena kvaliteta života su česti. Težina kognitivnog oštećenja uvelike određuje stupanj ukupnog invaliditeta.
Samoubojstva
Istraživanja pokazuju da najmanje 5–13% pacijenata sa shizofrenijom umire od samoubojstva. [ 66 ] Samoubojstvo je vodeći uzrok prerane smrti među osobama sa shizofrenijom, što može djelomično objasniti zašto je očekivano trajanje života smanjeno u prosjeku za 10 godina među osobama sa shizofrenijom. Pacijenti s paranoidnom shizofrenijom, kasnim početkom i adekvatnim funkcioniranjem prije bolesti, koji imaju najbolju prognozu za oporavak, također imaju veću vjerojatnost da će počiniti samoubojstvo. Budući da ti pacijenti zadržavaju sposobnost tugovanja i nevolje, vjerojatnije je da će djelovati u očaju na temelju realnog razumijevanja posljedica svoje bolesti.
Nasilje
Shizofrenija je relativno manji faktor rizika za nasilno ponašanje. Prijetnje nasiljem i manji agresivni ispadi mnogo su češći od uistinu opasnog ponašanja. Pacijenti koji su skloniji počinjenju nasilnih djela uključuju one koji zlouporabljaju droge i alkohol, imaju progoniteljske deluzije ili halucinacije te one koji ne uzimaju propisano liječenje. Vrlo rijetko, teško depresivni paranoidni pacijenti koji se osjećaju izolirano napadaju ili ubijaju one koje doživljavaju kao jedini izvor svojih problema (npr. autoritet, slavnu osobu, supružnika). Većina pacijenata sa shizofrenijom nikada neće biti nasilna. Na svaku osobu sa shizofrenijom koja počini ubojstvo, 100 počini samoubojstvo. [ 67 ] Pacijenti sa shizofrenijom mogu se javiti u hitne službe s prijetnjama nasiljem ili kako bi dobili hranu, sklonište i potrebnu njegu.
Faze
Vrste progresije bolesti:
- Kontinuirano progresivna, odnosno kronična shizofrenija;
- Paroksizmalna shizofrenija, koja pak ima podtipove
- Nalik krznu (paroksizmalno - progresivno);
- Ponavljajući (periodični).
Faze shizofrenije:
- Početno. Obično počinje astenijom, apatijom i manifestira se dubokom depresijom, psihozom, delirijem, hipomanijom.
- Manifestacija. Simptomi se pojačavaju, klinička slika se zamrzava i postaje fiksna.
- Završna, posljednja faza. Simptomi su obično deficitarni, klinička slika se zamrzava.
Stupanj brzine (progresivnosti) razvoja bolesti:
- Maligna shizofrenija (brzo progresivna);
- Paranoidna shizofrenija (umjereno progresivna);
- Sporo napredujući oblik (nisko progresivni).
Obrasci
Opisano je pet oblika shizofrenije: paranoidna, dezorganizirana, katatonična, rezidualna i nediferencirana. Paranoidnu shizofreniju karakteriziraju deluzije i slušne halucinacije s netaknutim kognitivnim funkcioniranjem i afektom. Dezorganiziranu shizofreniju karakterizira dezorganizacija govora i ponašanja te spljošteni ili neprimjereni afekt. Kod katatoničke shizofrenije prevladavaju fizički simptomi, uključujući ili nepokretnost ili pretjeranu motoričku aktivnost i usvajanje bizarnih položaja. Kod nediferencirane shizofrenije simptomi su miješani. Kod rezidualne shizofrenije postoji jasan anamnestički dokaz shizofrenije s izraženijim simptomima, nakon čega slijedi dugo razdoblje umjereno izraženih negativnih simptoma.
Neki stručnjaci, naprotiv, klasificiraju shizofreniju u deficitarne i nedeficitarne podtipove na temelju prisutnosti i težine negativnih simptoma, poput spljoštenog afekta, nedovoljne motivacije i smanjene usmjerenosti na cilj. Pacijenti s deficitarnim podtipom dominiraju negativni simptomi bez uzimanja u obzir drugih čimbenika (tj. depresije, anksioznosti, nedovoljne stimulacije iz okoline, nuspojava lijekova). Pacijenti s nedeficitarnim podtipom mogu imati deluzije, halucinacije i poremećaje mišljenja, ali praktički nemaju negativne simptome.
Dijagnostika shizofrenije
Ne postoje specifični testovi za dijagnosticiranje shizofrenije. Dijagnoza se temelji na sveobuhvatnoj procjeni pacijentove anamneze, simptoma i znakova. [ 76 ] Informacije iz dodatnih izvora poput obitelji, prijatelja, učitelja i suradnika često su korisne. Prema Dijagnostičkom i statističkom priručniku za mentalne poremećaje, četvrto izdanje (DSM-IV), za dijagnozu su potrebna dva ili više karakterističnih simptoma (deluzije, halucinacije, neorganiziran govor, neorganizirano ponašanje, negativni simptomi) prisutni značajan dio vremena tijekom mjeseca, prodromalni simptomi bolesti ili mikrosimptomi sa socijalnim, profesionalnim i oštećenjima brige o sebi moraju biti evidentni tijekom razdoblja od 6 mjeseci, uključujući 1 mjesec otvorenih simptoma.
Psihoza uzrokovana drugim medicinskim stanjima ili zlouporabom droga mora se isključiti pregledom pacijentove anamneze i testiranjem, uključujući laboratorijske pretrage i neuroimaging. Iako se strukturne abnormalnosti mozga nalaze kod nekih pacijenata sa shizofrenijom, one nisu dovoljno specifične da bi bile dijagnostičke.
Drugi mentalni poremećaji sa sličnim simptomima uključuju neke poremećaje povezane sa shizofrenijom: prolazni psihotični poremećaj, shizofreniformni poremećaj, shizoafektivni poremećaj i poremećaj s deluzijama. Osim toga, poremećaji raspoloženja mogu uzrokovati psihozu kod nekih ljudi. Neki poremećaji osobnosti (osobito shizoidni) manifestiraju se simptomima sličnim shizofreniji, iako su obično blaži i nisu psihotični.
Kada se razvije psihoza, prvi korak je pokušati utvrditi njezin uzrok. Ako je uzrok poznat, tada liječenje i prevencija mogu biti specifičniji. Činjenica da je točna dijagnoza ključ učinkovite terapije može se vidjeti na primjeru sumanutim simptoma, koji mogu biti manifestacija ne samo shizofrenije, već i temporalne epilepsije, ovisnosti o amfetaminima i manične faze afektivnog poremećaja. Svaki od ovih slučajeva zahtijeva poseban tretman.
Diferencijalna dijagnoza
Algoritam za diferencijalnu dijagnozu shizofrenije može se naći u 4. reviziji Dijagnostičkog i statističkog priručnika za mentalne poremećaje Američkog psihijatrijskog udruženja (DSM-IV). Prema ovom algoritmu, kod pacijenta s psihozom prvo treba isključiti somatske bolesti i zlouporabu droga. Zatim treba utvrditi jesu li simptomi uzrokovani afektivnim poremećajem. Ako nisu, tada se, ovisno o kliničkoj slici, postavlja dijagnoza shizofrenije ili shizotipnog poremećaja. Iako liječenje psihotičnih poremećaja različitog podrijetla ima svoje karakteristike, u svim slučajevima se u pravilu koriste neuroleptici.
 [ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
[ 81 ], [ 82 ], [ 83 ], [ 84 ], [ 85 ], [ 86 ], [ 87 ], [ 88 ], [ 89 ], [ 90 ]
Tko se može obratiti?
Liječenje shizofrenije
Shizofrenija je definitivno stanje koje zahtijeva upućivanje na psihijatrijsko liječenje. I ovdje uopće nije nužno da postoji izravna veza između psihotičnih iskustava i počinjenog zločina. Sasvim je dovoljno da je subjekt bolestan. Općenito, kako praksa potvrđuje, ako zločin nije povezan s pozitivnim psihotičnim simptomima, onda je povezan sa smanjenjem osobnosti pacijenta kao posljedicom bolesti. Istovremeno, naravno, mogu se susresti ljudi čiji je zločin dio njihovog životnog kriminalnog obrasca i koji su - dogodilo se - oboljeli od shizofrenije, ali općenito, ljudima kojima je trenutno potrebno psihijatrijsko liječenje treba ponuditi takvo liječenje. To se ne događa uvijek, posebno u nedostatku zadovoljavajućih bolničkih usluga. Ako, s jedne strane, subjekt počini zločin dok je u potpunoj remisiji, a to je dio njegove kriminalne "karijere", onda je odgovoran za svoje postupke. Shizofrenija može biti toliko teška da se subjekt može prepoznati kao nesposoban za sudjelovanje u suđenju. Ova bolest je osnova za smanjenu odgovornost u slučajevima ubojstva i može biti osnova za primjenu MacNaughtenovih pravila.
Vrijeme od pojave psihotičnih simptoma do početka liječenja korelira s brzinom početnog terapijskog odgovora, kvalitetom terapijskog odgovora i težinom negativnih simptoma. Rano liječenje obično rezultira bržim i potpunijim odgovorom. Ako se ne liječi tijekom prve epizode, 70–80% pacijenata razvit će sljedeću epizodu unutar 12 mjeseci. Dugotrajna primjena antipsihotika može smanjiti stopu recidiva za otprilike 30% tijekom 1 godine.
Glavni ciljevi liječenja su smanjenje težine psihotičnih simptoma, sprječavanje pogoršanja simptoma i povezanih poremećaja u funkcioniranju te pomoć pacijentu da funkcionira na najvišoj mogućoj razini. Antipsihotici, rehabilitacija u zajednici i psihoterapija glavne su komponente liječenja. S obzirom na to da je shizofrenija dugotrajna i ponavljajuća bolest, podučavanje pacijenata vještinama samopomoći važan je cilj terapije.
Na temelju afiniteta za specifične neurotransmiterske receptore i aktivnosti, lijekovi se dijele na tipične antipsihotike (neuroleptike) i antipsihotike druge generacije (SGA). SGA mogu imati određene prednosti, koje se sastoje od nešto veće učinkovitosti (iako su za neke SGA te prednosti kontroverzne) i smanjene vjerojatnosti hiperkinetičkih poremećaja i drugih nuspojava.
Liječenje shizofrenije tradicionalnim antipsihoticima
Mehanizam djelovanja ovih lijekova prvenstveno je povezan s blokadom dopaminskih D2 receptora (blokatori dopamina-2). Tradicionalni antipsihotici mogu se podijeliti na visokopotentne, srednjepotentne i niskopotentne. Visokopotentni antipsihotici imaju veći afinitet za dopaminske receptore i niži afinitet za adrenergičke i muskarinske receptore. Niskopotentni antipsihotici, koji se rijetko koriste, imaju niži afinitet za dopaminske receptore i relativno veći afinitet za adrenergičke, muskarinske i histaminske receptore. Različiti lijekovi dostupni su kao tablete, tekućine, kratkodjelujuće i dugodjelujuće intramuskularne injekcije. Izbor lijeka temelji se prvenstveno na profilu nuspojava, željenom putu primjene i prethodnom odgovoru pacijenta na lijek.[ 91 ]
Tradicionalni antipsihotici
Razred |
Priprema (granice) |
Dnevna doza |
Prosječna doza |
Komentari |
Alifatski fenotiazini |
Klorpromazin |
30-800 |
400 mg oralno prije spavanja |
Prototip lijekova niske potentnosti. Također u rektalnim supozitorijama. |
Piperidin |
Tioridazin |
150-800 |
400 mg oralno prije spavanja |
Jedini lijek s apsolutnom maksimalnom dozom (800 mg/dan) - u visokim dozama uzrokuje pigmentnu retinopatiju i ima izražen antikolinergički učinak. Dodatna upozorenja uključena su u upute zbog produljenja QTk intervala. |
Dibenzoksazepini |
Loksapin |
20-250 |
60 mg oralno prije spavanja |
Ima afinitet za dopaminske D- i serotoninske 5HT-receptore |
Dihidroindoloni |
Molindon |
15-225 |
60 mg oralno prije spavanja |
Može uzrokovati gubitak težine |
Tioksanteni |
Tiotiksen |
8-60 |
10 mg oralno prije spavanja |
Visoka incidencija akatizije |
Butirofenoni |
Haloperidol |
1-15 |
4 mg oralno prije spavanja |
Dostupan je prototip lijekova visoke potentnosti; haloperidol dekanoat (i/m depo). Akatizija je česta. |
Difenil butilpiridini |
Pimozid |
1-10 |
3 mg oralno prije spavanja |
Odobreno samo za Touretteov sindrom |
Piperazin |
Trifluoperazin Fluphenazin Perfenazin 2 ' 3 |
2-40 0,5-40 12-64 |
10 mg oralno prije spavanja 7,5 mg oralno prije spavanja 16 mg oralno prije spavanja |
Postoje i flufenazin dekanoat i flufenazin enantat, koji su depo oblici (nema ekvivalentnih doza) |
QTk - 07" interval korigiran za broj otkucaja srca.
1 Trenutne preporuke za početak liječenja tipičnim antipsihoticima su započeti s najnižom dozom i titrirati je do potrebne doze; preporučuje se prije spavanja. Nema dokaza da je brzo povećanje doze učinkovitije. Za akutno liječenje dostupne su intramuskularne formulacije.
Konvencionalni antipsihotici imaju neke ozbiljne nuspojave, uključujući sedaciju, konfuziju, distoniju ili ukočenost mišića, tremor, povišene razine prolaktina i debljanje (za liječenje nuspojava). Akatizija (motorni nemir) je posebno problematična i može dovesti do lošeg pridržavanja terapije. Ovi lijekovi također mogu uzrokovati tardivnu diskineziju, poremećaj nevoljnih pokreta koji se najčešće karakterizira nabiranjem usana i jezika i/ili osjećajem "uvrtanja" u rukama ili nogama. Incidencija tardivne diskinezije iznosi oko 5% godišnje upotrebe lijekova među pacijentima koji uzimaju konvencionalne antipsihotike. U oko 2% slučajeva tardivna diskinezija je teško unakažena. Kod nekih pacijenata tardivna diskinezija traje neograničeno, čak i nakon prestanka uzimanja lijeka.
Dva tradicionalna antipsihotika i jedan antipsihotik dostupni su kao dugodjelujući depo pripravci. Ovi pripravci se koriste kako bi se izbjegle nekompatibilnosti lijekova. Također mogu pomoći pacijentima koji zbog neorganiziranosti, ravnodušnosti ili odbojnosti prema bolesti ne mogu svakodnevno uzimati lijekove oralno.
Depo antipsihotici
Priprema 1 |
Doziranje |
Vrijeme do vrhunca 2 |
Fluphenazin dekanoat |
12,5-50 mg svaka 2-4 tjedna |
1 dan |
Fluphenazin enantat |
12,5-50 mg svakih 1-2 tjedna |
2 dana |
Haloperidol dekanoat |
25-150 mg svakih 28 dana (moguće svakih 3-5 tjedana) |
7 dana |
Risperidon mikrosfere S |
25-50 mg svaka 2 tjedna |
35 dana |
1 Primijenjeno intramuskularno korištenjem Z-track tehnike.
2 Vrijeme do postizanja vršne razine nakon jedne doze.
Budući da postoji 3 tjedna između prve injekcije i postizanja odgovarajućih razina u krvi, pacijent treba nastaviti oralnu antipsihotičku terapiju 3 tjedna nakon prve injekcije. Preporučuje se procjena podnošljivosti prije početka terapije oralnim risperidonom.
Klozapin je jedini SGA za koji je dokazano da je učinkovit kod otprilike 50% pacijenata otpornih na tradicionalne antipsihotike. Klozapin smanjuje negativne simptome, praktički ne uzrokuje motoričke nuspojave, ima minimalan rizik od razvoja tardivne diskinezije, ali uzrokuje druge neželjene učinke poput sedacije, hipotenzije, tahikardije, debljanja, dijabetesa tipa 2 i povećane salivacije. Klozapin također može uzrokovati napadaje, a taj učinak ovisi o dozi. Najteža nuspojava je agranulocitoza, koja se može razviti kod otprilike 1% pacijenata. Stoga je potrebno često praćenje broja bijelih krvnih stanica, a klozapin se obično koristi kao rezervni lijek kod pacijenata koji ne reagiraju adekvatno na druge lijekove. [ 92 ], [ 93 ]
Noviji SGA imaju mnoge prednosti klozapina bez rizika od agranulocitoze i općenito su poželjniji u odnosu na tradicionalne antipsihotike za liječenje akutnih epizoda i sprječavanje egzacerbacija. Noviji SGA vrlo su slični po učinkovitosti, ali imaju različite nuspojave, pa se izbor lijeka temelji na individualnoj osjetljivosti i drugim karakteristikama lijeka. Na primjer, olanzapin, koji ima relativno visok rizik kod pacijenata koji primaju dugotrajnu terapiju održavanja, treba procijeniti barem svakih 6 mjeseci. Mogu se koristiti alati za ocjenjivanje kao što je Ljestvica abnormalnih nevoljnih pokreta. Neuroleptički maligni sindrom rijedak je, ali potencijalno fatalan štetni događaj koji karakteriziraju mišićna ukočenost, vrućica, autonomna nestabilnost i povišena kreatinin fosfokinaza.
Otprilike 30% pacijenata sa shizofrenijom ne reagira na tradicionalne antipsihotike. U tim slučajevima, klozapin, antipsihotik druge generacije, može biti učinkovit.
Liječenje shizofrenije antipsihoticima druge generacije
Antipsihotici druge generacije djeluju blokiranjem i dopaminskih i serotoninskih receptora (antagonisti serotonin-dopaminskih receptora). SGA općenito smanjuju pozitivne simptome; mogu smanjiti negativne simptome u većoj mjeri od tradicionalnih antipsihotika (iako su takve razlike kontroverzne); mogu uzrokovati manje kognitivno oštećenje; rjeđe uzrokuju ekstrapiramidne (motoričke) nuspojave; imaju manji rizik od razvoja tardivne diskinezije; neki SGA ne uzrokuju ili uzrokuju samo blagi porast razine prolaktina.
Ljestvica patoloških nevoljnih pokreta
- Promatrajte pacijentov hod na putu do ordinacije.
- Zamolite pacijenta da ukloni žvakaću gumu ili protezu ako uzrokuju probleme.
- Utvrdite je li pacijent svjestan nekih pokreta.
- Neka pacijent sjedne na čvrstu stolicu bez naslona za ruke, s rukama u krilu, blago razmaknutim nogama i stopalima ravno na podu. Sada i tijekom pregleda promatrajte cijelo pacijentovo tijelo kako biste procijenili pokrete.
- Uputite pacijenta da sjedi s rukama koje vise bez potpore preko koljena.
- Zamolite pacijenta da dva puta otvori usta. Promatrajte pokrete jezika.
- Zamolite pacijenta da dva puta isplazi jezik.
- Zamolite pacijenta da palcem tapka po ostalim prstima ruke 15 sekundi na svakoj ruci. Promatrajte lice i noge.
- Zamolite pacijenta da stoji s ispruženim rukama prema naprijed.
Ocijenite svaku stavku na ljestvici od 0 do 4 prema stupnju povećanja težine. 0 - nema; 1 - minimalno, može biti krajnja granica norme; 2 - blago; 3 - umjereno; 4 - teško. Ako se pokreti opažaju tek nakon aktivacije, treba ih ocijeniti za 1 bod manje od onih koji se pojavljuju spontano.
Pokreti lica i usta |
Izrazi lica Usne i perioralno područje Čeljusti Jezik |
Pokreti udova |
Ruke Noge |
Pokreti trupa |
Vrat, ramena, bokovi |
Opći zaključak |
Ozbiljnost patoloških pokreta Zatajenje zbog patoloških pokreta Pacijentova svijest o abnormalnim pokretima (0 - nije svjestan; 4 - jaka nelagoda) |
Prilagođeno iz: ECDEU Priručnik za procjenu psihofarmakologije autora W. Guya. Autorsko pravo 1976. pripada američkom Ministarstvu zdravstva, obrazovanja i socijalne skrbi.
Debljanje, hiperlipidemija i povećani rizik od dijabetesa tipa 2 glavne su nuspojave ACE inhibitora. Stoga, prije početka liječenja ACE inhibitorima, sve pacijente treba pregledati na čimbenike rizika, uključujući osobnu/obiteljsku anamnezu dijabetesa, težinu, opseg struka, krvni tlak, glukozu u krvi natašte i lipidni profil. Pacijente i obitelji treba educirati o znakovima i simptomima dijabetesa (poliurija, polidipsija, gubitak težine), uključujući dijabetičku ketoacidozu (mučnina, povraćanje, dehidracija, ubrzano disanje, zamagljen vid). Osim toga, sve pacijente koji počinju uzimati ACE inhibitore treba savjetovati o prehrani i tjelesnoj aktivnosti. Svi pacijenti liječeni antipsihoticima trebaju periodično pratiti tjelesnu težinu, indeks tjelesne mase (BMI), razinu glukoze natašte i treba ih uputiti na posebnu procjenu ako se razvije hiperlipidemija ili dijabetes melitus tipa 2. Neuroleptički maligni sindrom povezan je s gotovo svim antipsihoticima, uključujući i novonastale neuroleptike.[ 94 ]
Antipsihotici druge generacije 1
SNAJKA |
Priprema |
Ograničenja doze |
Prosječna doza za odrasle |
Komentari |
Dibenzodiazepini |
Klozapin |
150-450 mg oralno 2 puta dnevno |
400 mg oralno prije spavanja |
Prvi ASA koji je pokazao učinkovitost kod pacijenata otpornih na liječenje. Zahtijeva često praćenje broja bijelih krvnih stanica zbog rizika od agranulocitoze; povećava rizik od napadaja, debljanja |
Benzoksazoli |
Risperidon |
4-10 mg oralno prije spavanja |
4 mg oralno prije spavanja |
Može uzrokovati ekstrapiramidne simptome u dozama >6 mg; porast razine prolaktina ovisan o dozi; jedini ASAID s dugodjelujućim oblikom za injekcije |
Tienobenzodiazepini |
Olanzapin |
10-20 mg oralno prije |
15 mg oralno prije spavanja |
Pospanost, debljanje i vrtoglavica su najčešće nuspojave. |
Dibenzotiazepini |
Kvetiapin |
150-375 mg oralno 2 puta dnevno |
200 mg oralno 2 puta dnevno |
Niska potentnost omogućuje široko doziranje; nema antikolinergičkog učinka. Titracija doze je potrebna zbog blokade α-receptora; potrebna je primjena dva puta dnevno. |
Benzizotiazolilpiperazini |
Ziprasidon |
40-80 mg oralno 2 puta dnevno |
80 mg oralno 2 puta dnevno |
Inhibira ponovni unos serotonina i norepinefrina, može imati antidepresivna svojstva. Najkraći poluživot novih lijekova; zahtijeva primjenu dva puta dnevno s hranom. Za akutna stanja dostupan je intramuskularni oblik. Mala sklonost povećanju tjelesne težine |
Dihidrokarostiril |
Aripiprazol |
10-30 mg oralno prije |
15 mg oralno prije spavanja |
Djelomični agonist dopaminskih-2 receptora, niska sklonost debljanju |
APVP-i su antipsihotici druge generacije.
1 Za ovu klasu antipsihotika preporučuje se praćenje porasta tjelesne težine i razvoja dijabetesa tipa 2.
Svi antipsihotici druge generacije povezani su s povećanom smrtnošću kod starijih bolesnika s demencijom.
Liječenje shizofrenije atipičnim neurolepticima započelo je gotovo istodobno s početkom propisivanja tipičnih neuroleptika pacijentima sa shizofrenijom.
Usluge rehabilitacije i socijalne podrške
Programi obuke za psihosocijalne vještine i profesionalne rehabilitacije pomažu mnogim pacijentima da rade, kupuju i brinu se o sebi, upravljaju svojim kućanstvom, slažu se s drugima i surađuju sa stručnjacima za mentalno zdravlje. Održavanje zaposlenja može biti posebno vrijedno kada se pacijent smjesti u konkurentno radno okruženje i osigura mu se mentor na radnom mjestu kako bi se olakšala prilagodba na posao. Vremenom, mentor na radnom mjestu djeluje samo kao podrška za donošenje odluka ili komunikaciju s poslodavcima.
Usluge podrške u zajednici omogućuju mnogim osobama sa shizofrenijom da žive u zajednici. Iako većina pacijenata može živjeti samostalno, nekima je potreban nadzirani smještaj, gdje je prisutno osoblje kako bi se osiguralo pridržavanje propisanog lijeka. Programi pružaju postupne razine nadzora u različitim okruženjima, od 24-satne podrške do povremenih kućnih posjeta. Ovi programi pomažu u osiguravanju autonomije pacijenata, dok pružanje odgovarajuće medicinske skrbi smanjuje vjerojatnost recidiva i potrebu za hospitalizacijom. Programi liječenja u zajednici djeluju u domu pacijenta ili drugom okruženju i imaju visok omjer osoblja i pacijenata; timovi za liječenje izravno pružaju većinu ili sav potreban tretman.
Tijekom teških egzacerbacija može biti potrebna hospitalizacija ili krizna intervencija u bolnici, kao i prisilna hospitalizacija ako pacijent predstavlja opasnost za sebe ili druge. Unatoč boljoj rehabilitaciji i socijalnim uslugama, mali broj pacijenata, posebno oni s teškim kognitivnim deficitima i oni koji se opiru liječenju, zahtijevaju dugotrajan boravak u bolnici ili drugu potpornu skrb.
Psihoterapija
Trenutni modeli psihoterapije za shizofreniju, uvelike ublaženi razočaravajućim prošlim naporima, skromniji su i pragmatičniji u svojim ciljevima te se smatraju dijelom sveobuhvatnog liječenja s farmakološkim intervencijama u središtu. [ 95 ] Cilj psihoterapije je razviti integrirani odnos između pacijenta, obitelji i liječnika kako bi pacijent mogao naučiti razumjeti i upravljati svojom bolešću, uzimati lijekove prema propisima i učinkovitije se nositi sa stresom. Iako je uobičajeni pristup kombiniranje individualne psihoterapije s lijekovima, postoji malo praktičnih smjernica za to. Najučinkovitija psihoterapija je ona koja počinje rješavanjem osnovnih socijalnih potreba pacijenta, pruža podršku i edukaciju o prirodi bolesti, potiče adaptivno funkcioniranje te se temelji na empatiji i pravilnom dinamičkom razumijevanju shizofrenije. Mnogim pacijentima potrebna je empatična psihološka podrška u prilagodbi činjenici da je bolest često cjeloživotni poremećaj koji može značajno ograničiti funkcioniranje.
Za pacijente koji žive sa svojim obiteljima, psihoedukacijske obiteljske intervencije mogu smanjiti stopu recidiva. Grupe za podršku i zagovaranje poput Nacionalnog saveza za mentalno oboljele često su korisne obiteljima.
Više informacija o liječenju
Prognoza
Tijekom prvih 5 godina nakon početka bolesti, funkcioniranje može biti oštećeno, socijalne i profesionalne vještine mogu opadati, a zanemarivanje brige o sebi može se progresivno povećavati. Negativni simptomi mogu se pojačati, a kognitivno funkcioniranje može opasti. Nakon toga, oštećenja dosežu plato. Postoje neki dokazi da se težina bolesti može smanjivati s godinama, posebno kod žena. Hiperkinetički poremećaji mogu se razviti u bolesnika s teškim negativnim simptomima i kognitivnom disfunkcijom, čak i ako se antipsihotici ne koriste.
Prognoza varira ovisno o obliku shizofrenije. Pacijenti s paranoidnom shizofrenijom imaju manje invaliditeta i bolje reagiraju na liječenje. Pacijenti s podtipom deficita obično su više invalidni, imaju lošiju prognozu i otporniji su na terapiju.
Shizofrenija može biti povezana s drugim mentalnim poremećajima. [ 96 ] Ako je povezana s opsesivno-kompulzivnim simptomima, prognoza je posebno loša; ako je povezana sa simptomima graničnog poremećaja osobnosti, prognoza je bolja. Oko 80% ljudi sa shizofrenijom doživi jednu ili više epizoda velike depresije u nekom trenutku svog života.
Tijekom prve godine nakon dijagnoze, prognoza je usko povezana sa strogim pridržavanjem propisanih psihotropnih lijekova. Sveukupno, 1/3 pacijenata postiže značajno i trajno poboljšanje; 1/3 pokazuje određeno poboljšanje, ali ima periodične egzacerbacije i rezidualno oštećenje; 1/3 ima teške i uporne simptome. Samo 15% svih pacijenata u potpunosti se vraća na razinu funkcioniranja prije bolesti. Čimbenici povezani s dobrom prognozom uključuju dobro funkcioniranje prije bolesti (npr. dobar akademski uspjeh, uspješan rad), kasni i/ili iznenadni početak bolesti, obiteljsku anamnezu poremećaja raspoloženja osim shizofrenije, minimalno kognitivno oštećenje, blage negativne simptome i paranoidni ili nedeficitarni oblik. Čimbenici povezani s lošom prognozom uključuju ranu dob početka, loše funkcioniranje prije bolesti, obiteljsku anamnezu shizofrenije i dezorganizirani ili deficitarni podtip s višestrukim negativnim simptomima. Muškarci imaju lošije ishode od žena; žene bolje reagiraju na antipsihotičku terapiju.
Zlouporaba alkohola i droga značajan je problem kod otprilike 50% osoba sa shizofrenijom. Anegdotski dokazi upućuju na to da marihuana i drugi halucinogeni mogu biti izuzetno destruktivni kod osoba sa shizofrenijom te ih treba obeshrabrivati. Istodobna zlouporaba droga snažan je prediktor lošeg ishoda i može dovesti do nepridržavanja terapije, recidiva, čestih hospitalizacija, smanjenog funkcioniranja i gubitka socijalne podrške, uključujući beskućništvo.

